Диагноз, по официальному определению Всемирной организации здравоохранения, это медицинское заключение о сущности заболевания, отображающее его нозологию, этиологию, патогенез и морфофункциональные проявления, выраженные в терминах, предусмотренных Международной Классификацией Болезней (МКБ) [1].
Другие словами, диагноз в медицине – это всего лишь классификация патологических состояний организма человека, которая признана уполномоченными на то профессиональными сообществами и описана в соответствующем документе.
Наиболее яркими примерами таких документов являются Международная классификация болезней (МКБ) и Международная классификация заболеваний онкологических (ICDO), разработанные Всемирной организацией здравоохранения (ВОЗ).
В пользу того, что это несовершенный инструмент, требующий постоянного развития, говорит факт, что на протяжении ряда лет МКБ подвергалась эволюции и развитию. За последние неполных три десятилетия эта классификация прошла несколько существенных изменений, которые потребовали создания новой системы классификации: МКБ9, МКБ10, МКБ11.
Например, МКБ11 содержит множество обновлений и изменений по сравнению с МКБ10, включая добавление новых диагнозов и реклассификацию различных состояний. Такие существенные изменения связаны с появлением новых научных знаний и прогрессом в медицине. Так как МКБ11 предназначена для интеграции в электронные системы здравоохранения, в классификации упрощена ее структура и изменена система кодирования.
Профессиональное сообщество врачей указывает на то, что МКБ не соответствует текущему состоянию знаний в предметной области и не отражает мнение всех экспертов.
Несмотря на то, что МКБ создана ВОЗ, некоторые ветки классификаций вызывают несогласие и споры. Так наиболее ярким примером является то, что Правительство РФ приостановило внедрение в стране Международной статистической классификации болезней 11й версии (МКБ11). Глава кабмина Михаил Мишустин подписал соответствующее распоряжение, документ размещен на официальном портале правовой информации. «Приостановить действие плана мероприятий по внедрению Международной статистической классификации болезней и проблем, связанных со здоровьем, одиннадцатого пересмотра (МКБ11)», – говорится в документе. В России решили приостановить реализацию плана по внедрению Международной классификации болезней 11го пересмотра (МКБ11) из-за возможного противоречия традиционным моральным и духовнонравственным ценностям, защита которых предусмотрена законодательством, пояснили в Министерстве здравоохранения России [2].
ИСТОРИЯ ПОЯВЛЕНИЯ КЛАССИФИКАЦИИ ДИАГНОЗОВ В МЕДИЦИНЕ
Классификация диагнозов в медицине – это систематизированный подход к категоризации и кодированию различных заболеваний, симптомов, обстоятельств обращения за медицинской помощью и причин смерти. Этот процесс эволюционировал на протяжении многих веков, начиная с первых попыток описания заболеваний до создания международных классификаций, которые используются сегодня.
Первые попытки классификации заболеваний были сделаны в древности. Гиппократ, которого часто называют «отцом медицины», разработал одну из первых известных систем классификации заболеваний, разделяя их на острые и хронические, а также на эпидемические и эндемические. В средние века медицинское знание, включая классификацию болезней, развивалось преимущественно в рамках исламских медицинских школ.
В эпоху Ренессанса возрос интерес к анатомии человека и физиологии, что привело к уточнению и расширению классификации заболеваний. Развитие анатомии и патологии во многом способствовало углублению понимания причин болезней и их систематизации.
В XIX веке врачи начали активнее использовать анатомические и патологические критерии для классификации заболеваний. В этот период были заложены основы современной патологии, и значительное внимание уделялось разработке более точных методов диагностики и классификации.
С началом XX века и развитием медицинской техники и лабораторных исследований процесс классификации стал более сложным и многогранным. Важным шагом стало создание Международной классификации болезней (МКБ), первая редакция которой была опубликована Всемирной организацией здравоохранения (ВОЗ) в 1948 году. МКБ предназначалась для унификации и стандартизации диагнозов для целей статистики здравоохранения, эпидемиологии и администрирования в медицине.
С тех пор МКБ регулярно пересматривается и обновляется, чтобы отразить последние достижения в медицине и изменения в понимании заболеваний. На сегодняшний день МКБ достигла своей 11й ревизии (МКБ11), вступившей в силу в 2022 году. Она включает тысячи кодов для классификации заболеваний, симптомов, причин обращений за медицинской помощью и причин смерти, обеспечивая единый язык для общения между медицинскими специалистами по всему миру.
Таким образом появление понятие «диагноз» (классификация диагнозов) в истории становления медицины и здравоохранения сыграло очень важную роль.
СОЦИОЭКОНОМИЧЕСКИЕ РОЛИ ДИАГНОЗА
На сегодня МКБ несет на себе не только клиническую нагрузку с точки зрения принятия решения о ведения пациента, но и много других социоэкономических ролей.
- Стандартизация диагнозов. МКБ обеспечивает унифицированный и стандартизированный язык для записи диагнозов, позволяя медицинским специалистам в разных частях мира общаться с использованием общепринятой номенклатуры.
- Эпидемиологический мониторинг. МКБ используется для сбора и анализа данных о распространенности заболеваний. Это позволяет отслеживать эпидемиологические тенденции, вспышки заболеваний и их распределение в различных географических и демографических группах, а также оценивать общее состояние общественного здравоохранения.
- Планирование и управление в сфере здравоохранения. Данные, классифицированные согласно МКБ, используются для планирования медицинских и здравоохранительных ресурсов, определения приоритетов в исследованиях, разработке политики здравоохранения и распределении финансирования. Это позволяет оптимизировать использование ресурсов и улучшить доступность и качество медицинских услуг.
- Статистика и научные исследования. Использование МКБ ведет к сбору больших объемов стандартизированных данных о заболеваемости и смертности, которые могут быть использованы для эпидемиологических и клинических исследований. Это способствует лучшему пониманию причин заболеваний, их влияния на население и разработке эффективных методов лечения и профилактики.
- Финансирование и страхование. МКБ широко используется в системах медицинского страхования и государственного финансирования для обоснования расходов на лечение, страховых выплат и определения стоимости медицинских услуг. Кодирование диагнозов, согласно МКБ, позволяет точно описать медицинские услуги для целей бухгалтерского учета и страхования, включая такую специфику России, как тарифы обязательного медицинского страхования (ОМС), клиникостатистическая группа заболеваний (КСГ), финансирование высокотехнологичной медицинской помощи (ВМП), протоколы клинической апробации и многое другое.
- Международное сотрудничество. МКБ способствует международному сотрудничеству в области здравоохранения, позволяя обмениваться данными и знаниями о заболеваниях и их лечении. Это важно для координирования усилий по борьбе с глобальными здравоохранительными вызовами, такими как пандемии, распространение инфекционных заболеваний и неинфекционных состояний.
ЭВОЛЮЦИЯ ДИАГНОЗОВ
Диагноз – не статичное состояние [3]. Пример в статье был приведен выше, когда мы упоминали изменения МКБ во времени.
Сложность этого процесса отражает еще и тот факт, что процесс эволюции диагноза может проходить в нескольких направлениях.
Мы выделяем три вектора эволюции диагноза:
- По мере появление новых знаний;
- По мере накопления диагностических данных у конкретного пациента во время его обследования или наблюдения за время его ведения. Яркий пример – это проведение дифференциальной диагностики;
- По мере развития заболевания во времени у конкретного пациента. Это отражается в стадийности течения заболевания.
Эволюция классификации диагнозов в медицине отражает рост научных знаний и технологических достижений в области здравоохранения, а также необходимость в создании универсальных и эффективных систем для управления здоровьем населения на глобальном уровне.
Диагноз «аденома предстательной железы» прошел длительный путь эволюции в медицинской науке и практике, отражающий углубление понимания природы заболевания, его симптоматики и влияния на качество жизни пациентов. Изменение терминологии связано не только с уточнением медицинских знаний, но и с пересмотром подходов к лечению и классификации простатических заболеваний.
Три этапа эволюции диагноза «аденома предстательной железы»
1 этап: Аденома предстательной железы. В прошлом термин «аденома предстательной железы» использовался для обозначения увеличения предстательной железы, которое считалось следствием формирования аденоматозных (доброкачественных опухолевых) узлов в ткани железы. Этот термин подразумевал, что увеличение предстательной железы является результатом роста определенного типа ткани, что указывало на опухолевый процесс.
2 этап: Доброкачественная гиперплазия предстательной железы (ДГПЖ). С течением времени и накоплением новых данных о природе заболевания термин «аденома предстательной железы» был заменен на «доброкачественная гиперплазия предстательной железы». Это изменение отразило понимание того, что увеличение объема предстательной железы происходит из-за увеличения числа клеток (гиперплазии), а не из-за образования опухолевых узлов. Термин ДГПЖ точнее отражает характер процесса, происходящего в простате, и является предпочтительным в современной медицине.
3 этап: Симптомы нижних мочевых путей (СНМП). Дальнейшее развитие медицинской терминологии привело к использованию термина «симптомы нижних мочевых путей» для описания клинической картины, ассоциированной с ДГПЖ. Этот подход подчеркивает, что в клинической практике важны не только морфологические изменения в простате, но и симптомы, которые они вызывают, включая трудности с мочеиспусканием, частое мочеиспускание, ночное мочеиспускание и другие. Термин СНМП позволяет сфокусироваться на влиянии заболевания на качество жизни пациентов и подходах к его коррекции.
Таким образом, эволюция терминологии отражает не только углубление медицинских знаний о ДГПЖ, но и переориентацию медицинской практики с морфологических аспектов заболевания на качество жизни пациентов и симптоматическое лечение (рис. 1).

Рис.1. Эволюция диагноза «Аденома предстательной железы»
Fig. 1. Evolution of the diagnosis of prostate adenoma
В ряде случаев для постановки диагноза требуется время. Врач на первом этапе формирует диагностическую гипотезу и проводит более углубленное изучение состояния здоровья пациента, а в ряде случаев проводит дифференциальную диагностику.
Дифференциальная диагностика – это процесс выявления и сравнения всех возможных заболеваний и состояний, которые могут объяснять клинические симптомы и данные обследования пациента с целью определения наиболее вероятного диагноза. Этот метод используется врачами, когда имеющиеся клинические признаки могут соответствовать нескольким различным заболеваниям. На этапе начала этого процесса врач точно не может установить диагноз и ему требуется на это время и инструменты.
Дифференциальная диагностика особенно важна в случаях, когда клинические проявления заболеваний схожи или когда одно и то же симптоматическое проявление может быть признаком различных патологий. Ниже приведены примеры состояний и заболеваний, для которых часто требуется дифференциальная диагностика:
- Боль в груди: может указывать на сердечные заболевания (например, инфаркт миокарда, стенокардию), заболевания пищевода (например, рефлюксэзофагит), заболевания легких (например, пневмонию, плеврит) или мышечные/костные проблемы.
- Лихорадка неясного генеза: может быть вызвана инфекционными заболеваниями, аутоиммунными расстройствами, злокачественными новообразованиями и другими состояниями.
- Желтуха: может быть результатом заболеваний печени (например, гепатита), нарушений оттока желчи (например, желчнокаменной болезни), гемолитической анемии и других состояний.
- Хроническая усталость: может быть вызвана широким спектром причин, включая хронические инфекционные заболевания, эндокринные нарушения, психиатрические расстройства и соматические заболевания.
- Головная боль: требует дифференцировки между мигренью, кластерной головной болью, напряжением головной боли, внутричерепными новообразованиями и другими причинами.
- Диарея: может быть вызвана инфекционными агентами, пищевыми непереносимостями, воспалительными заболеваниями кишечника, эндокринными нарушениями и другими состояниями.
- Кашель: может быть связан с респираторными инфекциями, хроническими обструктивными заболеваниями легких, астмой, заболеваниями сердца и гастроэзофагеальной рефлюксной болезнью.
- Анемия: требует дифференциального диагноза между железодефицитной анемией, анемией хронических заболеваний, гемолитическими анемиями и другими видами.
Это далеко не исчерпывающий список состояний, когда врачу требуется время на постановку диагноза. И в это время диагноз может конкретизироваться, изменяться несколько раз или даже может быть и вовсе не поставлен.
Диагноз у одного пациента может измениться по мере течения и прогрессирования или регрессирования заболевания, что отражает динамичный характер многих медицинских состояний. Заболевания могут эволюционировать, принимая новые формы или проявления, что иногда требует коррекции первоначального диагноза. Это также включает в себя переоценку эффективности назначенного лечения и, при необходимости, его коррекцию. Такое явление в медицине в ряде случаем определено как стадийность течения заболевания.
Стадийность течения заболевания – это концепция в медицине, описывающая развитие и прогрессирование заболевания во времени, разделенное на последовательные фазы или стадии. Каждая стадия характеризуется определенным набором клинических проявлений, лабораторных и инструментальных данных, которые отражают степень тяжести заболевания, степень поражения органов и систем организма.
Ниже приведены некоторые яркие примеры стадийности течения заболеваний:
- Онкологические заболевания. Используется международная классификация TNM, где T обозначает размер и местоположение опухоли, N – наличие метастазов в регионарных лимфатических узлах, а M – наличие отдаленных метастазов. На основе этой классификации определяются стадии рака (I, II, III, IV), которые указывают на степень распространенности опухолевого процесса.
- Ранние стадии: на ранних стадиях рак может быть ограничен первичным местом образования, без признаков метастазирования. Диагноз в этом случае может быть «Рак легкого 1 стадии».
- Прогрессирование заболевания: по мере распространения рака и появления метастазов в других органах диагноз может измениться на «Метастатический рак легкого», что указывает на более продвинутую стадию заболевания.
- Хроническая обструктивная болезнь легких (ХОБЛ). Стадии ХОБЛ определяются на основе объективных показателей функции легких (спирометрия), которые отражают степень обструкции дыхательных путей и влияние заболевания на качество жизни пациента.
- Ранние стадии: в начальной стадии ХОБЛ симптомы могут быть легкими или умеренными, и диагноз часто базируется на дыхательных тестах и клинических проявлениях.
- Прогрессирование: по мере прогрессирования заболевания увеличивается степень обструкции дыхательных путей, усиливаются симптомы, что может привести к пересмотру диагноза в сторону указания на более высокую стадию ХОБЛ.
- Сахарный диабет. Конкретных стадий, аналогичных онкологии или ХОБЛ, для сахарного диабета не выделяют, но важным аспектом является контроль уровня гликемии и наличие или отсутствие осложнений.
- Преддиабет: изначально у пациента может быть диагностирован преддиабет, который характеризуется повышенным уровнем глюкозы в крови, но не достаточным для диагностики диабета.
- Сахарный диабет 2 типа: при отсутствии должного контроля и лечения преддиабет может перейти в сахарный диабет 2 типа. Диагноз изменяется с учетом новых метаболических нарушений.
При изменении стадии течение заболевания диагноз может меняться. Это требует его корректировки, так как стадийность имеет важное значение для определения стратегии лечения и оценки прогноза для пациента.
Осложнение течения «первичного заболевания» может приводить к развитию других, отчасти «самостоятельных» заболеваний, которыми вынуждены заниматься другие специалисты. Так, например, сахарный диабет, как осложнение его течения может быть причиной развития других заболеваний, которые имеют подкоды в МКБ или классифицированы в других рубриках МКБ [4].
- Острые осложнения сахарного диабета;
- Диабетический кетоацидоз;
- Гиперосмолярная кома;
- Гипогликемия.
- Поздние осложнения сахарного диабета
- Диабетическая макроангиопатия;
- Диабетическая ретинопатия;
- Диабетическая нефропатия;
- Диабетическая невропатия;
- Синдром диабетической стопы.
Автор, являясь урологом, на практике сталкивается с пациентами, которые приходят на прием с такими урологическими заболеваниями, как рецидивная инфекция нижних мочевых путей (цистит – N30), эректильная дисфункция (F52, N48.4), у которых отмечается устойчивость к терапии и злокачественное течение. При обследовании у таких пациентов иногда удается впервые диагностировать сахарный диабет. На практике бывает очень сложно установить, стал ли сахарный диабет причиной осложненного течения самостоятельно существующего заболевания или скрыто протекающий сахарный диабет привел к возникновению эректильной дисфункции за счет поражения сосудов полового члена (диабетическая ангиопатия), нервных стволов (диабетическая нейропатия), снижения иммунитета и появления инфекции в нижних мочевых путях.
В связи с этим отдельно стоит отметить такое с клинической точки зрения сложное явление, как коморбидность.
Коморбидность – это медицинский термин, описывающий одновременное наличие двух или более заболеваний или медицинских состояний у одного и того же пациента. Эти заболевания или состояния могут взаимодействовать друг с другом, усугубляя течение каждого из них и усложняя диагностику, лечение и прогноз для пациента. Лечение коморбидного пациента требует комплексного подхода, который может включать координацию между различными специалистами и индивидуализацию планов терапии. Клинические рекомендации, которые на сегодняшний день регламентируют лечебнодиагностические мероприятие привязаны к конкретным диагнозам (нозологиями) и плохо отвечают на вопрос как вести пациентов с одновременно сосуществующими несколькими заболеваниями.
На этом основано построение диагноза в медицинской документации, которое называется структура диагноза. Общая структура диагноза в РФ представлена следующими рубриками [5]:
- Основное заболевание – заболевание,которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью либо приводит к инвалидности, либо становится причиной смерти;
- Осложнения основного заболевания;
- Сопутствующие заболевания – заболевание, которое не имеет причинноследственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти.
Сложность взаимосвязи разных патологических состояний и переплетение диагнозов можно проиллюстрировать такими понятием как метаболический синдром, а также особенностью классификации этого широко известного заболевания в МКБ.
Метаболический синдром – это комплекс взаимосвязанных факторов риска для сердечно-сосудистых заболеваний и сахарного диабета 2 типа. Эти факторы включают повышенное артериальное давление, высокий уровень сахара в крови, избыточные жировые отложения вокруг талии и аномальные уровни холестерина или триглицеридов. Это очень специфическое состояние, которое не имеет кода в МКБ10.
В 2000 г. Американская Ассоциация клинических эндокринологов предложила ввести для МС свой шифр – 277.7 по МКБ9, который получил название «дисметаболический синдром Х» (Dickey R., 2000). При формировании десятого пересмотра МКБ диагноз «метаболический синдром» (ВОЗ, 1998) был утрачен. Имеющиеся коды в МКБ10 маскируют причинные факторы болезни и регистрируют только последствия этого заболевания [6].
Приводим ниже перечень таких кодов:
- Е11.6 – Инсулиннезависимый сахарный диабет;
- Е66.0 – Ожирение, обусловленное избыточным поступлением энергетических ресурсов;
- Е66.2 – Крайняя степень ожирения, сопровождаемая альвеолярной гиповентиляцией;
- Е66.8 – Другие формы ожирения;
- Е66.9 – Ожирение неуточненное;
- Е67.8 – Другие уточненные формы избыточности питания;
- Е68 – Последствия избыточности питания;
- Е78.0Е78.8 – Нарушение обмена липопротеидов и другие липидемии;
- Е79.0 – Гиперурикемия без признаков воспалительного артрита и подагрических узлов;
- Е88.8 – Другие уточненные нарушения обмена веществ;
- I10–I13 – Эссенциальная (первичная) гипертензия (гипертоническая болезнь).
Диагноз – не конечный этап на пути помощи пациенту
Постановка диагноза в медицинской практике – это ключевой момент в процессе оказания помощи пациенту, однако это далеко не конечный этап. Диагноз выступает как переходное звено в целостной цепочке шагов, направленных на решение проблемы со здоровьем пациента.
Сосредоточив все усилия на постановке диагноза, формализовав подход до поиска кода МКБ в классификации заболеваний, в ряде сложных ситуаций может привести к перераспределению ограниченных медицинских ресурсов со смещением акцента с терапии в сторону поиска кода МКБ. В результате мы можем потерять нашу основную цель – помощь пациенту.
Кто занимается клинической практикой, часто ощущает неудовлетворенность от поиска диагноза в МКБ10 у сложных пациентов, что делает крайне формальным подход к постановке диагноза. В рутине и необходимости сосредоточиться на помощи пациенту врач привыкает не замечать значительное расхождение процесса клинической диагностики от процесса «МКБкодирования» пациента. Такое поведение врача является защитной реакцией человека на несовершенство окружающего его мира, нивелирует негативное влияние постоянной необходимости постановки диагноза, особенно с его формальной стороны.
ОТСУТСТВИЕ ДИАГНОЗА
Существует ряд ситуаций, когда диагноза нет или его нельзя поставить:
- Требуется время на постановку диагноза. Требуется время для проведения диагностического поиска, например выполнения биопсии предстательной железы.
- Быстрая динамика течения заболевания. Смена состояний, наступления летального исхода до постановки диагноза.
- Природа заболевания не ясна – например, идиопатическое бесплодие.
- Невозможно поставить диагноз из-за отсутствия доступа к инструментам диагностики. Удаленный или труднодоступный регион, отсутствие ресурсов для диагностики.
- Нерационально ставить диагноз. Клинически незначимый рак предстательной железы. Предполагаемая продолжительность жизни меньше, чем предполагаемое течение заболевания без лечения, например при наличии коморбидных состояний или возраста пациента.
- Предполагаемый риск от лечения при поставке диагноза существующими на данный момент времени методами выше, чем течение заболевания без лечения.
- Пациент принял решение не проводить диагностические процедуры.
Такая ситуация, когда отсутствует у пациента клинический диагноз, не редкая. Но даже в такой ситуации, когда у пациента нет диагноза, ему оказывается медицинская помощь. Используется так называемая симптоматическая терапия – подбирается терапия, которая направлена на устранение симптомов заболевания.
СЕСТРИНСКИЙ ДИАГНОЗ
Сестринский диагноз представляет собой клиническое суждение о реакции человека на здоровье, которое помогает медсестре разработать план ухода за пациентом. Эта система, широко применяемая в США, привлекает внимание в Великобритании, где обсуждаются возможности и сложности ее использования, особенно в условиях интенсивной терапии. Важно обсудить и прояснить многие вопросы перед внедрением сестринского диагноза в практику. Систематический обзор показал, что диагностические показатели сестринского диагноза IHM обладают высокой чувствительностью и специфичностью, что способствует улучшению точности принятия решений медсестрами в различных популяционных группах.
NANDA International (ранее North American Nursing Diagnosis Association) предоставляет обширное руководство и классификацию сестринских диагнозов, которое содержит 267 диагнозов, включая 46 новых, 67 пересмотренных и 17 с измененными этикетками. Это руководство служит основным инструментом для медсестер, предоставляя необходимые данные для понимания связи оценки здоровья с диагнозом и последующими клиническими решениями.
Для дополнительной информации смотрите Руководство по сестринским диагнозам на сайте Nurseslabs и классификацию NANDA International (рис. 2) [7, 8].

Рис. 2. Пример сестринского диагноза (NANDA International Nursing Diagnoses Definitions & Classification, 20212023 T. Heather Herdman, Shigemi Kamitsuru, Camila Lopes)
Fig. 2. Example of a nursing diagnosis (NANDA International Nursing Diagnoses Definitions & Classification, 20212023 T. Heather Herdman, Shigemi Kamitsuru, Camila Lopes)
Сестринский диагноз позволяет по-новому посмотреть на международную классификацию болезней, акцентируя внимание не только на широкого известном медицинском диагнозе, но и на индивидуальных потребностях пациента в уходе. Это дополняет традиционные медицинские диагнозы, фокусируясь на ответах человека на болезнь, которые могут быть улучшены благодаря сестринскому вмешательству. В отличие от стандартной классификации, которая преимущественно ориентирована на патологии, сестринский диагноз оценивает физическое, психологическое и социальное состояние пациентов, позволяя медсестрам разрабатывать более персонализированные планы ухода за пациентом. Это подход, основанный на доказательствах, способствует лучшему удовлетворению потребностей пациентов.
ПРОТИВОРЕЧИЯ, В ОСНОВЕ КОТОРЫХ ЛЕЖИТ ПОНЯТИЕ «ДИАГНОЗ»
I. Невозможность использовать понятие диагноза для выбора терапии
Нам часто приходится слышать, что ключ к успеху в терапии пациента лежит в правильной постановке диагноза. Сложно с этим спорить. Сложилась даже такое устоявшееся, но не имеющее под собой научного обоснования понимание, что 50% успешного лечения пациента лежит в правильности постановки диагноза. Действительно, если двигаться по диагностической лестнице, которой нас учит пропедевтика, от сбора жалоб, анамнеза, симптомов, синдромов, лабораторных и инструментальных методов диагностике врач может поставить диагноз и выбрать терапию для пациента. И складывается обывательское представление, что конечных этапом этом диагностическом поиске является поиска места пациента или его состояния в текущей классификации болезней. Но это не так. Сам процесс диагностики – это лишь формальная точка остановки врача для принятия клинического решения. А эта остановка имеет одноименное название с диагнозом в МКБ. Но это лишь название остановки, которое не отражает весь контекст, на котором основывается врач при принятии решения. Важны все детали, которые собрал специалист и его коллеги – медицинские данные. Ситуация усложняется еще тем, что на принятие решения врача влияют много других данных, таких как социальный контекст (как минимум, мнение самого пациента), экономический контекст, и, что совершенно невообразимо для «идеального человека», текущее состояние самого врача.
Чтобы проиллюстрировать низкое значение диагноза можно провести следующий мысленный эксперимент. Представьте себе, что врачу-урологу поступил запрос на телемедицинскую консультацию пациента, в котором есть только диагноз «Доброкачественная гиперплазия предстательной железы, N40» без другой информации, такой как возраст пациент, анамнез заболевания и анамнез жизни, результатов инструментальных (УЗИ, урофлоуметрия) и лабораторных методов лечения (ОАМ, ПСА и пр.), без результатов дополнительных консультаций специалистов. Можно ли назначить лечение такому пациенту? Любой здравомыслящий уролог и врач другой специальности однозначно ответит на этот вопрос – «нет». Врачу для принятия клинического решения необходим больший объем информации, чем просто диагноз в иерархии МКБ10 – нужны медицинские данные, а часто важно увидеть пациента и узнать его мнение, чтобы еще и с ним согласовать выбор стратегии лечения. Врач берет на себя ответственность, когда делает назначения, и он из своей практики знает, что классификация болезней очень несовершенный инструмент и опираться лишь на него в клинической практике без глубокого понимания сути проблемы пациента чревато возможными негативными последствиями из-за неправильно выбранной стратегии и тактики ведения пациента.
Если провести параллель с информационными технологиями, то диагноз – это сжатие с потерями. Фотография, которая имела исходное качество после сжатия алгоритмами, безвозвратно потеряла мелкие, но важные детали. Имея лишь сжатую картинку плохого качества, невозможно ее восстановить до исходного вида. Или как название папки в иерархии файловой структуры компьютера, где хранится файл – порой сложно догадаться, что хранится в папке под названием «Фаллопротезы» (рис. 3) на личном компьютере автора этой публикации. Если продолжить мысленные эксперименты и представить, что врачу-урологу поступил запрос на телемедицинскую консультацию пациента, который содержит все полученные в ходе обследования пациента данные, включая возраст пациента, анамнез заболевания и анамнез жизни, результатов инструментальных (УЗИ, урофлоуметрия) и лабораторных методов лечения (ОАМ, ПСА и пр.), заключение терапевта и других специалистов, но без диагноза в системе МКБ10. Сможет врач предложить пациенту оптимальную терапию? Специалист, который сталкивается на практике с такой ситуаций, вероятнее всего ответит, что «да, сможет», но при наличии достаточного для этого объема медицинских данных. Возможно, ему потребуются еще дополнительные данные, что и происходит в клинической практике. Но очевидно, что отсутствие у пациента диагноза, согласно МКБ, не повлияет на принятие решения. Формально, для закрытия консультации и «тарификации» клинического случая, врачу потребуется поставить код МКБ, но, скорее всего, он это сделает после того, как сформулирует терапию пациента.
Рис. 3. Иллюстрация аналогии организации файловой структуры хранения личных данных на компьютере с МКБ
Fig. 3. Illustration of an analogy for organizing the file structure for storing personal data on a computer with ICD
Другими словами, врач может поставить диагноз и принять клиническое решение на основании проведенного обследования, сложив этот клинический случай в папку и дав ей не просто произвольное название, а код МКБ. Хотя мало что изменится, если врач этой воображаемой папке/клиническому случаю даст другое название, согласно его личному мировосприятию.
Но выбрать тактику ведения пациента только на основании присвоенного кода МКБ10 врач не сможет. Как он не сможет по прошествию времени понять какое он сделал назначение пациенту, данные которого лежат в папке раннее созданной и названной кодом МКБ папке.
II. Клинические рекомендации привязаны к конкретному диагнозу из классификации болезней
Клинические рекомендации, наряду с другими источниками знаний, на которые опирается врач, предписывают выполнять врачу объем необходимых обследований, связанные с конкретным диагнозом. Однако в практике врача, особенно при первичном обращении пациента, диагноз еще не установлен. Пациент приходит с жалобами и симптомами, и врачу в процессе обследования нужно определить, какой диагноз лежит в основе этих жалоб и симптомов. Для этого необходим объем обследований, который предусмотрен в клинических рекомендациях, привязанных к диагнозу. Но без диагноза возникает вопрос, какими рекомендациями руководствоваться, чтобы установить диагноз? Это приводит к юридической коллизии: отсутствие диагноза делает невозможным выбор клинических рекомендаций и юридически обосновать проведение необходимых обследований.
Такая проблема возникает только при строгом следовании несовершенному законодательству. Однако в реальной клинической практике врачи редко оказываются в ситуации, когда не могут разорвать этот порочный круг. Врачи при выборе объема обследований опираются не только на клинические рекомендации, но и на обширные знания, полученные в медицинских учебных заведениях, особенно на кафедре пропедевтики внутренних болезней, где они учатся диагностировать на основе простых методов и выявлять ключевые симптомы заболеваний в той ситуации, когда у пациента нет диагноза.
Клинические рекомендации не отражают реально существующий процесс диагностики в медицине. Поэтому врачи не полагаются исключительно на законодательные акты, такие как клинические рекомендации, а опираются на базисные знания и практический опыт.
Ситуация с использованием клинических рекомендаций на практике усложняется, если у пациента есть несколько одновременно существующих заболеваний (коморбидность) или имеется заболевание на продвинутой стадии с большим числом осложнений и порожденных основным заболеванием других патологических состояний, имеющих особую клиническую симптоматику, в которой задействованы другие органы и системы.
Строго опираясь лишь на утвержденные клинические рекомендации, выбор подходящего лечебного и диагностического алгоритма становится сложным. Это связано с тем, что редко законодательство в медицине предусматривает комбинацию различных клинических рекомендаций. Врачи берут на себя ответственность за решение, которое выходит за рамки федеральных законов и приказов, часто рискуя юридическими последствиями за свои действия [9].
На данном этапе еще остается большое количество стандартов оказания медицинской помощи, разработанных и утвержденных в 2012 году. Клинические рекомендации же стали активно обновлять с 2020 года. Таким образом, многие из действующих стандартов не соответствуют требованию ч. 14 ст. 37 ФЗ323, т.к. они не разработаны на основе новых клинических рекомендаций. Кроме того, в данных документах существуют противоречия, затрудняющие их практическое применение. Так, объем даже обязательных обследований в стандартах 2012 года не соответствует новым клиническим рекомендациям и может быть гораздо шире.
Кроме того, при попытке разработки программы для модернизации имеющейся медицинской информационной системы, облегчающей врачу выбор набора исследований и лекарственных препаратов для лечения пациента на основе клинических рекомендаций, данная проблема стала актуальна при обозначении услуг с усредненным показателем частоты предоставления услуги кратной 1,0. Еще одной проблемой применения стандартов 2012 года стало наличие устаревшей информации в рекомендуемых дозировках лекарственных препаратов, их несоответствие официальным инструкциям [10].
Стоит упомянуть и отношение врачей к обязательному применению клинических рекомендаций. Так опрос 2487 российских врачей выявил следующие препятствия на пути внедрения КР в клиническую практику, которые можно условно разделить на 2 группы – организационные (со стороны лечебного учреждения) и личные (со стороны врача) [11].
К препятствиям организационного плана можно отнести:
- Оснащенность лечебного учреждения/ клиники, его соответствие стандартам и порядкам оказания медицинской помощи по профилю.
- Укомплектованность персоналом, кадровый дефицит.
- Повышенная нагрузка на врачей, и, как следствие недостаток времени для повышения уровня знаний.
- Ограниченность времени на одного пациента.
- Доступность КР/образовательных материалов.
- Финансовые ресурсы.
Главные препятствия со стороны врача-специалиста:
- Недостаточная осведомленность о рекомендациях и их обновлениях;
- Несогласие с содержанием;
- Низкая мотивация к изменению привычных методов работы;
- Недоверие к КР и к их разработчикам.
III. Обязательная привязка терапии к постановке диагноза
Пациенту нужен не диагноз, а избавление его от страданий, вызванных его болезнью. Выше в статье мы уже описывали ситуации, когда у пациента по разным причинам может не быть диагноза. Но, несмотря на это, задача системы здравоохранения – помогать пациентам. И неразумно ставить во главу угла привязку пациента к конкретному диагнозу в классификации заболеваний.
Диагноз – это лишь один из этапов устоявшегося подхода в терапии. Фигурально говоря, это столб на дороге помощи пациенту, к которому врач должен подойти прежде, чем начать терапию. Если к нему можно в ряде случаев не подходить и не останавливаться, то это, как минимум, заслуживает внимания научного сообщества для изучения этого явления. Если мы не можем поставить диагноз, но можем помочь пациенту без диагноза, то это надо изучать.
Так и происходит в реальной клинической практике.
- Симптоматическое лечение. Врачи могут назначить лечение для облегчения симптомов, даже если основное заболевание не определено. Например, при болях, лихорадке или рвоте могут быть применены обезболивающие, жаропонижающие или противорвотные средства.
- Экстренные случаи. В экстренных ситуациях, когда задержка в лечении может угрожать жизни или здоровью пациента, медицинские работники могут начать лечение без полного диагностического обследования. Например, при подозрении на инфаркт миокарда или анафилактический шок.
- Эмпирическая терапия. В случаях, когда есть вероятный диагноз на основе клинической картины и эпидемиологических данных, может быть назначено лечение до подтверждения диагноза лабораторными или инструментальными методами. Это часто встречается при лечении инфекционных заболеваний, таких как воспаление легких или инфекция мочевыводящих путей.
- Паллиативная терапия. При серьезных, прогрессирующих заболеваниях, таких как рак в поздних стадиях, может быть назначена терапия для облегчения страданий и улучшения качества жизни пациента, несмотря на то, что полного излечения достичь невозможно.
- Профилактическое лечение. В некоторых случаях терапия может быть начата для предотвращения заболевания у лиц, находящихся в группе риска, даже если они еще не проявили симптомы. Примером может служить профилактика малярии при путешествии в регион с высоким риском заболеваемости.
IV. Медицина стремится к персонализированному подходу
«Сколько больных, столько и диагнозов». Каждый человек уникален, он наделен уникальным набором генетического материала, уникальными условия развития и его окружает уникальная внешняя и социальная среда. Поэтому заболевания у каждого конкретного человека возникают и проявляются индивидуально. Это значит, что медицинский подход и лечение должны быть адаптированы к конкретному пациенту, его состоянию, истории болезни, образу жизни и другим факторам, которые могут влиять на течение и лечение заболевания. Такой подход подчеркивает важность персонализированной медицины, который нашел свое отражение в понятии «Медицина 4P».
Термин «Медицина 4P» был введен Лироем Худом, американским биологом, в начале 2000х годов [12]. Эта концепция подчеркивает необходимость перехода от традиционной реактивной медицины к более предиктивной, персонализированной, превентивной и участвующей модели здравоохранения. «Медицина 4P» фокусируется на персонализированном подходе, включая использование генетических исследований для индивидуального лечения и профилактики заболеваний, а также активное вовлечение пациентов в принятие медицинских решений. Этот подход направлен на улучшение качества жизни и эффективности медицинской помощи [13].
Такой подход рядом авторов рассматривается как новая модель здравоохранения в Российской Федерации, к которой надо стремиться [1417].
Привязка пациента к конкретной строке классификации болезней и строгое следование клиническим рекомендациям входит в противоречие с персонализированным подходом к лечению, подчеркивает ключевую проблему традиционной медицинской системы. В рамках стандартного часто используется универсальный метод диагностики и лечения, основанный на общих рекомендациях, ассоциированный на данный момент с диагнозом, что может не учитывать уникальные особенности каждого пациента.
Персонализированная медицина, напротив, предлагает подход, когда медицинское вмешательство адаптируется под генетические, биохимические и иные особенности каждого человека. Это включает в себя более точное предсказание риска развития заболеваний, создание индивидуальных планов лечения и профилактики, что обеспечивает более эффективное и безопасное лечение.
Таким образом, акцент на персонализированном подходе в рамках модели «Медицина 4P» требует изменения в нынешней медицинской практике, в том числе переосмысления способов классификации болезней и применения клинических рекомендаций, чтобы они не становились жесткими рамками, а служили лишь основой для более глубокой и индивидуализированной медицинской помощи.
V. Переход от лечения больного пациента к ведению здорового пациента
Переход от лечения больного пациента к ведению здорового пациента означает сдвиг фокуса в медицинской практике от исключительного лечения болезней и состояний, когда они уже возникли, к поддержанию здоровья и предотвращению болезней на ранних стадиях или даже до их возникновения. Этот подход также известен как профилактическая медицина или предиктивная медицина.
Согласно определению ВОЗ, профилактика заболеваний – мероприятия, направленные на предупреждение болезней: борьба с факторами риска, иммунизация, замедление развития забо левания и уменьшение его последствий (ВОЗ, 1999г.). В настоящее время в соответствии с пунктом 8 статьи 4 Федерального закона от 21.11.2011 № 323ФЗ (ред. от 28.04.2023) «Об основах охраны здоровья граждан в Российской Федерации» определен «приоритет профилактики в сфере охраны здоровья». При таком подходе роль диагноза становится довольно дискутабельной.
Современная МКБ в основном ориентирована на документирование заболеваний, симптомов, аномальных результатов клинических или лабораторных исследований и причин внешней смертности. Однако МКБ также включает аспекты, которые могут поддерживать пе реход к подходу ведения здорового пациента.
- Кодирование социальных детерминант здоровья: Начиная с МКБ11, введены новые ка тегории, которые позволяют кодировать социальные и экономические факторы, влияющие на здоровье. Это может включать такие вещи, как качество жилья, доступ к чистой воде, образовательный уровень и другие социальные условия. Это расширение способствует более полному пониманию факторов, влияющих на здоровье, и поддерживает профилактические меры.
- Коды для профилактических мероприятий: МКБ также содержит коды для профилактических мероприятий, например, вакцинации или профилактических осмотров, что позволяет учитывать и отслеживать данные мероприятия в медицинской документации.
Тем не менее, основной акцент МКБ по-прежнему сосредоточен на болезнях, а не на поддержании здоровья или предотвращении заболеваний. Хотя МКБ адаптируется и эволюционирует для лучшего соответствия современным медицинским и общественным потребностям, она все еще в большей степени ориентирована на диагностику и классификацию существующих заболеваний, чем на широкий спектр профилактических и поддерживающих здоровье мероприятий.
В этой части публикации автор хочет на помнить читателям, что целью его работы яв ляется не критика несовершенства МКБ, а попытка провести анализ современного со стояния вопроса диагноза, как особой сущности, с которой очень тесто связана современная медицина.
Ярким примером изменения парадигмы здравоохранения со смещением акцента на ра боту со здоровым человеком является диспансеризация. Согласно законодательному определению, медицинские мероприятия, про водимые в рамках настоящего порядка, направлены на работу со здоровыми людьми и рисками развития заболевания. Так задачами диспансеризации является определение группы здоровья, необходимых профилактических, лечебных, реабилитационных и оздоровительных мероприятий для граждан с выявленными хро ническими неинфекционными заболеваниями и (или) факторами риска их развития, а также для здоровых граждан; проведение профилактического консультирования граждан с выявлен ными хроническими неинфекционными заболеваниями и факторами риска их развития [18].
Подход диспансеризации в контексте тема тики публикации интересен предложенным под ходом к классификации состояний людей, которые прошли диспансеризацию. В порядке прописано, что по результатам профилактического медицинского осмотра или диспансеризации граждане распределяются на группы здоровья и группы диспансерного наблюдения используются следующие критерии:
- I группа – граждане без хронических не инфекционных заболеваний и с низким или средним сердечно-сосудистым риском, не нуждающиеся в диспансерном наблюдении.
- II группа – граждане без хронических за болеваний, но с высоким сердечно-сосудистым риском, факторами риска ожирения, высоким холестерином, курением, алкоголизмом или наркоманией, нуждающиеся в диспансерном наблюдении и возможной фармакологической коррекции.
- IIIа группа – граждане с хроническими неинфекционными заболеваниями или подозрением на них, требующие специализированной медицинской помощи и дополнительного обследования.
- IIIб группа – граждане без хронических неинфекционных заболеваний, но требующие специализированной помощи или дополнительного обследования по другим причинам.
В связи с изменением парадигмы здравоохранения от лечения больного человека (куративная/лечебная медицина) к работе со здоровым человеком (профилактическая медицина) в этом подходе прослеживается попытка уйти от классического подхода к постановке диагноза и формированию новых подходов.
VI. Отсутствие законодательно определенного понятия «диагноз»
Существует довольно большое число опре делений понятия «диагноз». Одно из наиболее хорошо отражающих текущее состояние в этом вопрос звучит следующим образом.
Диагноз (греч. διάγνωσις — распознавание) — медицинское заключение о состоянии здоровья, об имеющемся заболевании (травме, состоянии), выраженное в терминах, предусмотренных принятыми классификациями и номенклатурой болезней, обозначающих название болезней (состояний), их форм, вариантов течения, и основанное на всестороннем систематическом изучении пациента [5].
Несмотря на такую распространенность, востребованность и цитируемость этого понятия, в законодательных актах РФ нет определения понятия «диагноз». Дано определение близким диагнозу понятиям «диагностика», «заболевание», «состояние», «основное заболевание», «сопутствующее заболевание», но которые не позволяют раскрыть кроющийся за понятием «диагноз» смысл [9].
Также законодательно определено, что лечащий врач устанавливает диагноз, который основан на всестороннем обследовании пациента и составлен с использованием медицинских терминов медицинским заключением о заболевании (состоянии) пациента, в том числе явившимся причиной смерти пациента. А также говориться, что диагноз, как правило, включает в себя сведения об основном заболевании или о состоянии, сопутствующих заболеваниях или состояниях, а также об осложнениях, вызванных основным заболеванием и сопутствующим забо леванием. Но самого определения не дано. [19]. Отсутствие четкого определения понятия «диагноз» может вести к разночтениям в толковании прав и обязанностей медицинских работ ников, а также пациентов. Это, в свою очередь, может вызвать правовую неопределенность в случаях медицинских ошибок, страховых споров и вопросов конфиденциальности.
В связи с этим очень сложно строить логические рассуждения, ведущие к значимым по следствиям в медицине, не имея четкого определения понятия «диагноза».
VII. Сложная система классификации диагнозов
Сами по себе диагнозы имеют свою разнообразную и не гармонизированную структуру, где каждая классификация предлагает свой подход к каталогизации заболеваний, исходя из определенных медицинских, эпидемиологических, или даже административных потребностей. Самой известной является МКБ. Но в дополнение к МКБ существуют и другие системы классификации, ориентированные на специфические медицинские области или нужды. Например, Онкологическая классификация TNM систематизирует информацию о стадии рака на основе размера опухоли (T), степени поражения лимфатических узлов (N) и наличия метастазов (M). DSM (Диагностическое и статистическое руководство по психическим расстройствам), используемое в психиатрии.
Кроме того, для ответов на специфические исследовательские и клинические потребности могут разрабатываться специализированные классификации. Например, в ревматологии используется классификация ACR/EULAR для диагностики ревматоидного артрита, которая включает критерии оценки клинических симптомов, результатов лабораторных анализов и инструментальных исследований.
Практически в каждой области медицины создана не одна классификация болезней и состояний. Такое разнообразие может подчеркивать неудовлетворенность медицинского сообщества ни одной из имеющихся классификаций. Также сами диагнозы могут иметь, так называемые рубрики. Рубрики диагноза – предусмотренные разделы клинического, патологоанатомического (судебно-медицинского) диагноза для записи основного заболевания, коморбидных заболеваний (конкурирующего, сочетанного, фонового заболеваний – при наличии), осложнений основного заболевания (и коморбидных – при наличии) и сопутствующих заболеваний [3].
Структурированный диагноз включает следующие рубрики:
- Основное заболевание (только одно).
- Конкурирующее, сочетанное, фоновое заболевание (при наличии).
- Осложнения основного заболевания (и коморбидных, если таковые имеются).
- Сопутствующие заболевания.
Также диагнозы могут делить:
По характеру и содержанию:
- Анатомические,
- Патологоанатомические,
- Патофизиологические (функциональные),
- Патогенетические,
- Нозологические,
- Этиологические.
По способу построения и обоснования:
- Прямой диагноз (или диагноз по аналогии (diagnosis morbi),
- Дифференциальный диагноз (diagnosis differentialis),
- Диагноз путем наблюдения (diagnosis per observatione),
- Диагноз по лечебному эффекту (diagnosis ex juvantibus),
- Диагноз по результату вредного действия (diagnosis ex nonentibus),
- Диагноз при операции (diagnosis sub operatione),
- Диагноз синтетический или полный (diagnosis morbi et aegroti).
- Доклинический диагноз,
- Ранний диагноз,
- Поздний диагноз,
- Ретроспективный диагноз,
- Посмертный диагноз.
По степени достоверности:
- Ориентировочный диагноз (рабочая гипотеза),
- Предварительный диагноз,
- Клинический диагноз,
- Окончательный диагноз,
- Диагноз гипотетический (под вопросом),
- Неполный или неопределенный диагноз. Сюда можно отнести и синдромальный диагноз,
- Ошибочный диагноз [20].
Можно предположить, что такое разнообразие продиктовано несовершенством подхода в медицине с использованием диагноза. А сложность и витиеватость этого пути может говорить о его запутанности и тупиковости.
VIII. Частные примеры конфликта диагноза с новыми, в первую очередь цифровыми технологиями
Наиболее ярко противоречия, связанные с диагнозом, встречаются при применении в медицине цифровых технологий. Попытка стандартизировать и формализовать процессы в здравоохранении для математического моделирования сталкивается с неизбежной необходимостью использовать классификацию болезней. Так как подавляющее большинство этих процессов носит глобальный характер (единый цифровой контур, региональные медицинские информационные системы, медицинские информационные системы, лабораторные информационные системе и пр.) и затрагивает несколько медицинских сфер, то требуется использовать коды болезней сразу для многих специальностей. На поверхности лежит самая распространенная классификация – это МКБ, которая наименее всего соответствует клиническим требованиям и не отражает текущие знания в отрасли и их потребности.
Проблема кодирования заболеваний глубоко погружена в стандарты HL7 (Health Level Seven International – набор стандартов для обмена, интеграции, обмена и восстановления электронной здравоохранительной информации). В FHIR (Fast Healthcare Interoperability Resources) для описания диагнозов используется ресурс Condition, в котором для кодирования может использоваться система МКБ. В документах CDA (Clinical Document Architecture), таких как эпикризы или другие клинические записи, МКБ может быть использована для стандартизации информации о диагнозах. CDA документы обеспечивают структурированный формат XML, который может включать коды МКБ в разделах, касающихся клинических диагнозов.
Сбор статических данных по заболеваемости привязана к принятой классификации заболеваний МКБ. Из-за нестатичности этой классификации и слабой корреляции диагнозов в МКБ с реальной клинической практикой приводит к искажения собираемых данных, что может приводить к неправильным управленческим решениям в здравоохранении.
Использование несовершенной МКБ в медицинской статистике может приводить к ряду проблем, которые влияют как на качество медицинских исследований, так и на эффективность здравоохранения в целом.
- Неточность диагностических данных. Если коды МКБ не полностью соответствуют актуальным клиническим данным о болезнях, это может привести к неправильной регистрации заболеваний в статистических данных.
- Проблемы с мониторингом заболеваемости. Недостатки в классификации могут затруднить отслеживание реальных трендов заболеваемости и смертности, что критически важно для реагирования на изменяющуюся эпидемическую обстановку.
- Влияние на медицинские исследования. Искаженные данные о заболеваемости и смертности могут повлиять на исследования, связанные с изучением причин заболеваний, их распространения и эффективности лечебных вмешательств.
- Сложности в планировании здравоохранения. Неточные статистические данные могут привести к неправильному распределению ресурсов, например, в распределении финансирования, медицинском оборудовании или распределении медицинского персонала.
- Международные сравнения. Различия в интерпретации и применении классификации МКБ между странами могут усложнить сравнение данных о здоровье на международном уровне.
- Управленческие решения. На основе искаженной статистики могут быть приняты неверные управленческие и политические решения, которые могут неэффективно адресовать насущные проблемы в области здравоохранения.
- Страховое возмещение и планирование расходов. Неточности в кодировании диагнозов могут привести к ошибкам в страховом возмещении, что затрагивает как пациентов, так и медицинские учреждения.
- Юридические и этические вопросы. Неправильная классификация может вызвать юридические проблемы, например, в случаях медицинских ошибок и споров о компенсации.
Запрет на постановку диагноза при оказании медицинской помощи с применением телемедицинских технологий – еще одна иллюстрация возникающих коллизий при попытки использовать устаревшее понятие «диагноз» при регулировании дистанционных технологий в медицине.
В статье «Можно ли поставить диагноз дистанционно?» автор раскрывает необходимость развития новых подходов к правовому регулированию телемедицинских технологий, чтобы обеспечить как качество медицинской помощи, так и ее доступность. В этом контексте важно переосмыслить само понятие «диагноз», что может стать ключом к гибкому внедрению дистанционных медицинских технологий. Современные технологии позволяют собирать значительные объемы данных о состоянии здоровья пациента в режиме реального времени, что расширяет возможности для диагностики на расстоянии.
Исследования показывают, что диагностика с использованием телемедицинских технологий не только возможна, но и может быть столь же точной, как и традиционные методы, при условии соблюдения определенных стандартов. Однако текущее законодательство, ограничивающее дистанционную постановку диагнозов, не учитывает эти технологические достижения и потребности современной медицинской практики [9].
Применение в медицине технологий, в основе которых лежит искусственный интеллект (ИИ, компьютерное зрение, большие языковые модели), сталкивается с искусственно возводимым барьером в виде обязательной необходимости проходить через этап постановки диагноза.
С одной стороны медицинское сообщество диктует разработчикам решений ИИ необходимость обучать модели «ставить диагноз», но и с другой стороны разработчики часто концентрируются свои усилия на поиск решений, которые приведут их продукты к «постановке диагноза». Отсутствие глубоких знаний в предметной области сдвигает центр внимания специалистов без медицинского образования на малозначительный с клинической точки зрения аспект медицины – поиск порой несуществующего класса состояния пациента в классификации болезней, например МКБ-10. Это не только отвлекает усилия и ресурсы от создания нужного продукта, но и может создавать тупиковую ветвь его развития в перспективе.
Немалую лепту в этот процесс вносят организаторы здравоохранения и популяризаторы технологий, которые в большей части далеки от практического здравоохранения, ориентированы на соблюдение буквы закона и падки на яркие заявления. Так наиболее частый вопрос от этих людей о цифровом медицинском продукте, после защиты медицинской информации, следует вопрос «постановки диагноза».
Система должна уметь правильно ставить диагноз согласно МКБ – это требование может быть не только недостижимым в практике, но и бесполезным.
ЧТО ВЗАМЕН ПОНЯТИЯ ДИАГНОЗ КАК КЛАССИФИКАЦИЯ ЗАБОЛЕВАНИЙ?
В статье мы приводили много примеров, когда переходная точка на пути помощи пациента в виде постановки диагноза входит в противотечение с современным развитием медицины. С другой стороны, мы упоминали о положительной исторической роли диагноза в развитии здравоохранения и социо-экономической роли постановки диагноза. Это несомненно положительная и важная для устойчивого существования здравоохранения функция диагноза. Предложение с нашей стороны просто отказаться от постановки диагноза вызовет не только со стороны профессионального сообщества критику и сопротивление, но и может пошатнуть все здравоохранение.
Также ограничиться в статье лишь оценкой текущего состояния этого вопроса без предложения его пути решения было бы не конструктивно. Поэтому мы попытаемся описать пути преодоления этого противоречия. Ниже мы опишем несколько таких направлений, которые не исчерпывают всего списке решения и требуют дальнейшего изучения, комбинирования и научного поиска наиболее оптимального подхода к нивелированию противоречий, связанных с обязательным установлением пациенту диагноза.
ПРОПЕДЕВТИКА ЗАБОЛЕВАНИЙ
Обучение врача начинается с базовых дисциплин. Одна из таких – это пропедевтика заболеваний. Пропедевтика, являясь фундаментальной дисциплиной в медицинском образовании, играет ключевую роль в формировании базовых знаний и навыков, необходимых для правильной постановки диагноза. Эта наука обобщает знания, накопленные многими поколениями врачей, и позволяет взглянуть на диагностику и лечение за рамками конкретной нозологии. Врачей обучают процессу постановки диагноза, и в этом самом процессе есть полезные решения, которые могут быть использованы в решении вопроса [21].
Молодому врачу предлагается смотреть на пациента вне рамок имеющегося у него диагноза. В момент времени, когда врач встречает пациента, еще нет диагноза. Врач вынужден начать широкий поиск причин и следствий недуга. И тогда врач использует пропедевтические методы.
- Сбор анамнеза. Первым и одним из наиболее важных этапов диагностики является сбор анамнеза. Врач выясняет у пациента информацию о его текущих жалобах, длительности и характере проявлений, о прошлых заболеваниях, семейной истории здоровья, образе жизни, наличии вредных привычек, профессиональных и экологических рисках.
- Физикальное обследование. Следующим шагом является физикальное обследование, включающее осмотр, пальпацию, перкуссию и аускультацию. Эти методы позволяют оценить состояние кожных покровов, работу сердечно-сосудистой, дыхательной систем и желудочнокишечного тракта, а также выявить другие важные патологические изменения.
- Дополнительные диагностические процедуры. После первичного обследования могут потребоваться дополнительные диагностические процедуры, такие как лабораторные анализы, рентгенография, ультразвуковое исследование, компьютерная томография, МРТ и другие специализированные исследования. Выбор конкретных методов обследования зависит от предварительного диагноза и направлен на его подтверждение или опровержение.
- Синтез полученной информации и постановка диагноза. На заключительном этапе врач синтезирует всю полученную информацию, включая данные анамнеза, результаты физикального обследования и дополнительных исследований.
К окончательному этиологическому или нозологическому диагнозу конкретной болезни у своего пациента врач поднимается по ступеням распознавания симптомов и симптомокомплексов [22].
Врач проходит несколько важных стадий в диагностики (рис. 4):
- Выявление симптомов заболеваний.
- Объединение симптомов в синдромы.
- Выдвижение диагностической гипотезы, постановка предварительного диагноз – ставится на основе первичного обследования пациента, включая анамнез и физикальное исследование, до проведения специализированных диагностических тестов.
- Принятие решения о дополнительных диагностических методах, в первую очередь лабораторных и инструментальных.
- Постановка клинического диагноза – устанавливается после полного анализа всех полученных данных, включая результаты всех дополнительных исследований, и используется для определения окончательного плана лечения.
- Патологоанатомический диагноз – устанавливается после изучения морфологических изменений в тканях и органах, обычно после операции или аутопсии, и может уточнять или изменять клинический диагноз.
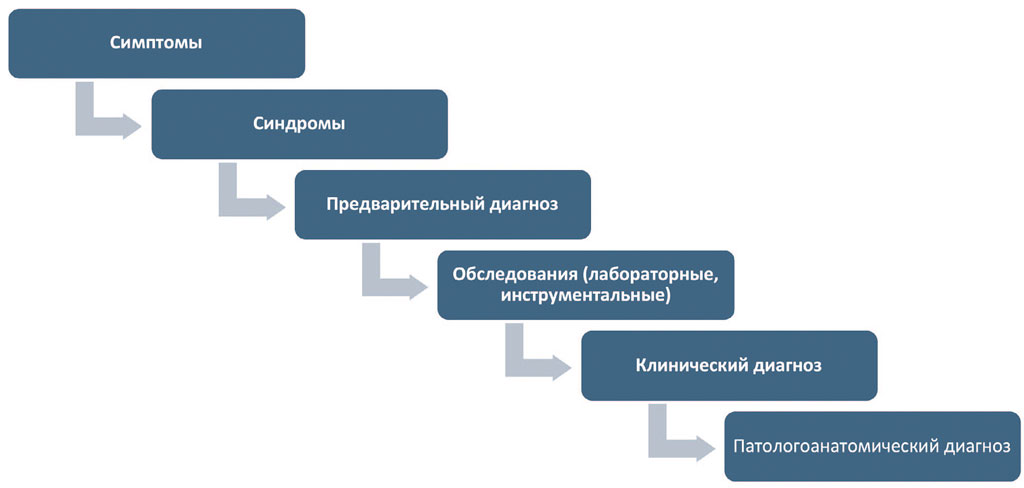
Рис. 4. Пропедевтический подход к постановке диагноза
Fig. 4. Propaedeutic approach to diagnosis
В зависимости от обстоятельств врач может начать лечение до окончательной постановки диагноза. Особенно это важно, когда время начала лечения является крайне критичным, или процесс постановки диагноза может существенно затянуться во времени.
Применение такого подхода может использовать как устоявшийся и проверенный временем базис медицины, который позволяет в ряде случаев начать помогать пациенту без отнесения его к конкретному диагнозу на дереве утвержденной классификации заболеваний:
- Симптоматическая терапия;
- Лечение по синдромам;
- Влияние на выявленные в ходе обследования пациента отклонения от нормы.
СИМПТОМАТИЧЕСКАЯ ТЕРАПИЯ
Отдельно стоит разобрать ситуацию, когда лечение направлено на устранение симптомов. Симптоматическая терапия – это метод лечения, при котором действия врачей направлены на уменьшение или устранение симптомов болезни, не воздействуя непосредственно на ее причину. Этот подход помогает облегчить состояние пациента и улучшить качество его жизни, но не решает основной проблемы, вызвавшей эти симптомы. Например, при простуде могут быть использованы жаропонижающие и обезболивающие средства для уменьшения температуры и боли, хотя они не борются с вирусом, вызывающим заболевание.
В традиционной российской клинической школе имеется негативная коннотация в отношении симптоматической терапии. Имеется общее стремление к этиологическому или, что несколько хуже, к патогенетическому подходу в терапии. Симптоматическая терапия часто ассоциирована с паллиативным лечением [23].
Однако стоит отметить, что симптоматический подход хорошо себя зарекомендовал во многих клинических ситуациях, если не сказать, что в большинстве.
Если очень глубоко посмотреть в сложившуюся клиническую практику лечения заболеваний, то многие терапевтические подходы носят симптоматический характер. Так, например в лечении артериальной гипертонии широко используются препараты, понижающие повышенный у пациентов уровень артериального давления, а при сахарном диабете 1 типа используется заместительная гормональная терапия инсулином, которая снижает уровень глюкозы. Подбор конкретного препарата и его дозы зависит от снижения уровня артериального давления и уровня глюкозы. Несмотря на наличие большого числа исследований, которые показывают эффективность такой терапии по формальному признаку очень сложно отнести такой вид терапии к этиотропному лечению – так как в ходе лечения причины, порождающие болезнь, не устраняются.
В этом контексте, если рассматривать аспекты этиотропной терапии, которая направлена на устранение первопричины заболевания, становится очевидно, что такой подход часто невозможен из-за сложности или недостаточного понимания этиологии многих заболеваний. Это особенно актуально для многофакторных заболеваний, например как атеросклероз или аутоиммунные расстройства, где взаимодействие генетических, экологических и личных факторов делает поиск одной причины заболевания крайне сложным.
В случаях, когда этиологическое лечение недоступно или ограничено, симптоматическая терапия представляет собой стратегию управления болезнью, позволяющую поддерживать качество жизни на приемлемом уровне. Это подход, который не только уменьшает страдания пациентов, но и предотвращает возможные осложнения, связанные с прогрессированием заболевания.
Так, важность симптоматической терапии проявляется не только в облегчении симптомов, но и в предотвращении осложнений, которые могут быть вызваны заболеванием. Это требует от медицинских работников не только глубокого понимания механизмов развития болезни, но и владения арсеналом симптоматических средств. Такой подход, несмотря на свою кажущуюся второстепенность, играет ключевую роль в современной медицинской практике, предоставляя пациентам возможность жить полноценной жизнью даже в условиях хронической болезни. Симптоматическая терапия также играет ключевую роль в управлении симптомами у пациентов с терминальными стадиями заболеваний, когда целью становится не лечение болезни, а максимальное облегчение боли и других тревожащих симптомов, чтобы улучшить качество оставшейся жизни.
Таким образом, несмотря на критику, симптоматическая терапия остается важной частью медицинской практики. Она требует от врачей глубокого понимания симптомов, умения правильно их оценить и выбрать оптимальное средство для их купирования. Это подход, требующий не только медицинских знаний, но и сочувствия, внимательности к пациенту и его потребностям.
СТРУКТУРИРОВАНИЕ ДАННЫХ О СОСТОЯНИИ ЗДОРОВЬЯ ПАЦИЕНТА
При принятии решения о постановке диагноза и назначении терапии врач ориентируется на данные о состоянии здоровья своего пациента, которые он получает при его обследовании. Это собранные медицинские данные, такие как:
- жалобы пациента,
- анамнез заболевания (история текущего состояния),
- анамнез жизни (личная и семейная история болезней, образ жизни),
- результаты физикального осмотра (осмотр, пальпация, перкуссия, аускультация),
- результаты лабораторных исследований (кровь, моча, другие биологические материалы),
- данные инструментальных исследований (рентген, УЗИ, МРТ, ЭКГ и т.д.),
- информация о реакции на предыдущие курсы лечения и другие данные.
Важным аспектом в диагностическом поиске является выстраивание причинно-следственных связей. Традиционный подход строится на следующей логической цепочке:
- этиология – причина, приведшая к запуску патологического состояния,
- патогенез – механизм возникновения и развития заболеваний и отдельных их проявлений,
- симптомы и синдромы – внешние проявления заболевания,
- диагноз – объединение вышеперечисленных звеньев под одним «зонтиком», который может повторяться с определенной вариабельностью у разных пациентов этой группы.
Хорошим подходом, объединяющим данные и их причинно-следственные связи является подход, который возник при изучении генома человека, и объединенный в понятие «-омики» [24].
- Геномика: изучение геномов, полного набора ДНК организма, включая все его гены. Геномика анализирует структуру, функцию, эволюцию и картографирование генов.
- Транскриптомика: изучение транскриптома, полного набора РНК, в том числе мессенджерной РНК (мРНК), в клетке или организме в определенное время. Эта область помогает понять, какие гены активируются для производства белков.
- Протеомика: занимается анализом протеома, то есть полного набора белков, которые могут быть выражены организмом, тканью или клеткой. Протеомика исследует функции, структуры и взаимодействия белков.
- Метаболомика: анализирует метаболом, совокупность всех метаболитов (низкомолекулярных соединений), присутствующих в клетке, ткани, органе или организме. Метаболомика исследует метаболические процессы и пути.
- Микробиомика: изучение микробиомов, совокупности всех микроорганизмов, включая бактерии, вирусы, грибы и прочие, живущих в определенной среде, например, в человеческом кишечнике.
- Инциденталом: относится к наблюдению или открытию случайных, неожиданных находок, которые обнаруживаются при проведении медицинских исследований или в ходе диагностических процедур, не связанных с текущим заболеванием или состоянием пациента. Эти находки обнаруживаются случайно, когда врачи проводят обследования по другой причине, например, при выполнении МРТ головного мозга или компьютерной томографии других частей тела [25].
- Феном относится к полному набору фенотипических характеристик организма. Фенотип – это видимые или измеримые черты организма, такие как его морфология, развитие, биохимические или физиологические свойства, а также поведение. Эти черты являются результатом взаимодействия генетической информации организма (его генотипа) с окружающей его средой [26].
- Интерактом описывает полную совокупность молекулярных взаимодействий в клетке или организме. Это включает в себя все возможные связи между белками, нуклеиновыми кислотами (например, ДНК и РНК), метаболитами и другими молекулами, которые участвуют в различных биологических процессах. Интерактом позволяет ученым лучше понять сложные биохимические и клеточные пути, а также механизмы, лежащие в основе функционирования клеток и развития болезней.
- Токсом относится к совокупности всех токсичных веществ и их метаболитов, которые могут быть обнаружены в определенной биологической системе, например, в организме человека или другого животного, а также к данным о их биологическом воздействии. Это понятие широко используется в токсикологии для описания всех взаимодействий между токсинами и живыми организмами, включая механизмы, с помощью которых токсины влияют на клетки, ткани и органы [27].
- Интегром описывает комплексное представление обо всех генетических интеграциях, происходящих в клетке или организме. Это включает в себя все механизмы, через которые генетическая информация интегрируется в геном хозяина, например, вставки вирусного ДНК или РНК в геномы клеток хозяина или рекомбинационные события, изменяющие геномные последовательности [28].
Эти «омические» технологии позволяют врачам, пока в большей части, исследователям, не просто собирать обширные массивы данных, но и интегрировать их для формирования более полного и точного понимания здоровья и болезни на индивидуальном уровне. Используя эти данные, можно прогнозировать развитие заболеваний, определять наиболее эффективные методы лечения и адаптировать их под конкретного пациента, учитывая его генетические и метаболические особенности. Таким образом, медицина становится более персонализированной, что улучшает исходы лечения и повышает качество жизни пациентов.
Большие данные, получаемые с помощью омических технологий, требуют продвинутых методов анализа и интерпретации, включая машинное обучение и искусственный интеллект. Эти инструменты позволяют распознавать закономерности и связи, которые для человека были бы неочевидны или недоступны из-за объема и сложности данных. Например, алгоритмы могут предсказывать риск развития болезни на основе сложной комбинации генетических маркеров и изменений в экспрессии генов.
Также важно отметить, что применение омических данных в клинической практике поднимает ряд этических и юридических вопросов, таких как конфиденциальность медицинской информации, интерпретация предиктивной информации и право пациентов знать (или не знать) о своих генетических рисках. Решение этих вопросов требует совместной работы специалистов в области медицины, права и этики.
Наконец, интеграция омических технологий в медицинскую практику представляет собой сложный процесс, который включает не только научно-исследовательские аспекты, но и разработку новых клинических протоколов, обучение медицинского персонала и обновление медицинского оборудования. Этот процесс требует времени, ресурсов и постоянного обновления знаний.
ФЕНОТИПИРОВАНИЕ ПАЦИЕНТОВ
Несмотря на наличие общепризнанной и принятой МКБ во многих клинических направлениях экспертами созданы и используются иные классификации заболеваний/диагнозов. Так группа заболеваний под общим определением «хронический простатит» в МКБ-10 находит под номером N41 как «Воспалительные болезни предстательной железы» и включает в себя следующие диагнозы: N41.0 – Острый простатит, N41.1 – Хронический простатит, N41.2 – Абсцесс предстательной железы, N41.3 – Простатоцистит, N41.8 – Другие воспалительные болезни предстательной железы, N41.9 – Воспалительная болезнь предстательной железы неуточненная. Так как эта классификация не отвечает современным знаниям об этой группе заболеваний, то Национальным институтом здравоохранения США в 1995 году была предложена Классификация NIH. Эта классификация разделяет простатит на четыре категории для улучшения диагностики и лечения этого заболевания:
- Острый бактериальный простатит (Категория I),
- Хронический бактериальный простатит (Категория II),
- Хронический простатит/хронический синдром тазовой боли (Категория III), которая включает в себя Категорию IIIа – с воспалением и Категорию IIIб – без воспаления,
- Бессимптомный воспалительный простатит (Категория IV).
Классификация NIH помогла стандартизировать подходы к диагностике и лечению простатита, а также облегчила проведение клинических исследований, повысив тем самым качество медицинской помощи пациентам с различными формами простатита. Однако, хронический простатит/синдром хронической тазовой боли (ХП/СХТБ) является гетерогенным синдромом, он не поддается лечению по «единому» сценарию с рекомендациями, основанными на данных первого уровня доказательности, что часто приводит к плохим клиническим результатам. В связи с этим экспертами предложен иной подход, исключающий постановку «классического диагноза» и связанный с фенотипированием пациентов этой группы.
В связи с этим Дэниелом Шоскесом (Daniel Shoskes) и коллегами в 2009 году была предложена классификация UPOINT как инструмент для клинического фенотипирования и лечения пациентов с хроническим простатитом/хроническим синдромом тазовой боли (ХП/ХСТБ), также известным как категория III по классификации NIH.
UPOINT — это аббревиатура, обозначающая шесть доменов (областей), которые используются для оценки и классификации состояний пациентов:
- Urinary – мочевыводящие пути
- Psychosocial – психосоциальный,
- Organ-specific – органоспецифические,
- Infection – инфекция,
- Neurological/systemic – неврологические/системные,
- Tenderness of muscles – болезненность мышц.
Эта классификация была валидирована как коррелирующая с тяжестью симптомов, и терапия, направленная по системе UPOINT, приводит к значительному улучшению симптомов у 75-84% пациентов на основе трех независимых исследований [29].
Примеры проблемы диагноза и использование фенотипирование пациентов имеются и в других медицинских специальностях (рис.5).
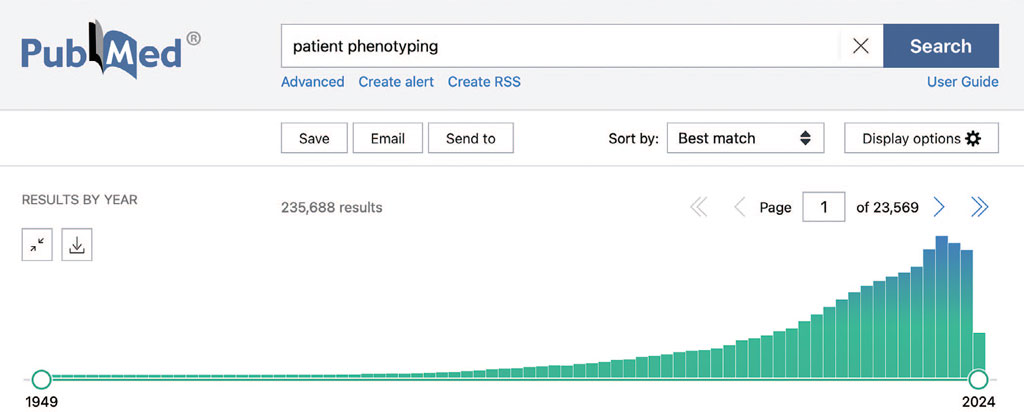
Рис. 5. Рост числа научных публикаций по теме «Фенотипирование пациентов» (Patient phenotyping)
Fig. 5. Increase in the number of scientific publications on the topic «Patient phenotyping»
Так, например, традиционное определение хронической обструктивной болезни легких (ХОБЛ) имеет практическое значение в рутинной клинической практике. Однако диагностические критерии ХОБЛ не развивались в ногу с прогрессом в понимании патогенеза, и такой подход, объединяющий все компоненты ХОБЛ под одним понятием, вызывает вопросы. В настоящее время признано, что характеристика фенотипических вариаций является ключом к лучшему пониманию патогенеза ХОБЛ и выявлению новых эффективных методов лечения. ХОБЛ демонстрирует значительную гетерогенность, и, следовательно, характеристика пациентов требует разнообразного подхода и использования нескольких методов.
Авторы обращают внимание на клиническое фенотипирование, как метод классификации пациентов для получения важных сведений о развитии, прогрессировании и исходах заболеваний. Подчеркивается важность вычислительного фенотипирования для применения компьютерных алгоритмов к клиническим данным для выявления когорт пациентов с определенными заболеваниями или фенотипа [30].
В статье под названием «Фенотипы при обструктивном апноэ сна: определение, примеры и эволюция подходов» авторы рассматривают обструктивное апноэ сна (ОАС) как сложное и гетерогенное состояние, которое не может быть полностью описано только индексом апноэ-гипопноэ (ИАГ). Расширенное фенотипирование может улучшить прогнозирование, отбор пациентов для клинических испытаний, понимание механизмов и индивидуализированные методы лечения. В работе обсуждаются подходы к клиническому фенотипированию в ОАС, с примерами увеличивающейся аналитической сложности [31].
Фенотипирование пациента – это процесс описания особенностей заболевания и реакций на лечение, основанный на наблюдаемых характеристиках, таких как физические признаки, биохимические и молекулярные паттерны, а также реакции на лекарственные препараты. Это позволяет медицинским работникам более точно классифицировать заболевания и подбирать индивидуализированные методы лечения, учитывая уникальные особенности каждого пациента.
В связи с этим встречаются научные публикации, в которых описывается общий подход к фенотипированию пациентов и использование математических инструментов.
Так TJ Callahan и соавт. в статье «Характеристика представлений пациентов для вычислительного фенотипирования» раскрывают общие вопросы использования этого инструмента в стратификации пациентов. Клиническое фенотипирование или классификация пациентов по статусу заболевания – это метод, предназначенный для предоставления клиницистам и клиническим исследователям важной информации о развитии, прогрессировании и исходе заболевания (заболеваний).
Вычислительное фенотипирование – это процесс применения компьютерных алгоритмов к клиническим данным с целью получения когорт или групп пациентов с определенным заболеванием или фенотипом, представляющим интерес, и без него. Традиционно вычислительные фенотипы (CP) в основном определялись экспертами и использовали данные электронных медицинских карт (EHR). Авторы подчеркивают важность вычислительного фенотипирования для применения компьютерных алгоритмов к клиническим данным для выявления когорт пациентов с определенными заболеваниями или фенотипами. [32].
СЕТЕВАЯ МЕДИЦИНА (NETWORK MEDICINE)
Еще один важный подход к решению сложного вопроса классификации заболеваний/диагноза положен в понятии сетевой медицины (Network medicine).
В основе сетевой медицины лежит глубокое понимание генетических механизмов (генотипирование), как базиса для развития заболевания и его фенотипического проявления (фенотипирование).
По запросу «Network medicine» в базе данных биомедицинских статей PubMed имеется 288095 публикаций, число которых с 2010 года прогрессивно растет (https://pubmed.ncbi.nlm. nih.gov/?term=Network+medicine) (рис. 6).
Рис. 6. Рост числа научных публикаций по теме «Сетевая медицина» (Network medicine)
Fig. 6. Growth in the number of scientific publications on the topic «Network medicine»
В качестве описания нового подхода приведем пример некоторых публикаций по этой теме.
Обзор публикации «Network medicine: a network-based approach to human disease» Альберта Ласло Барабаси, Натали Гульбахче и Джозефа Лоскальцо освещают революционный подход к изучению болезней с использованием принципов сетевой медицины в контексте медицинских исследований и предлагают новый взгляд на биологические основы человеческих заболеваний. Этот подход изменяет понимание болезней и способы их лечения, смещая акцент с изолированных генов и белков на сложные сетевые взаимодействия.
В статье подчеркивается, что большинство клеточных компонентов выполняют свои функции через взаимодействия с другими компонентами, что приводит к сложным внутри и межклеточным сетям, объединяющим ткани и органы. Авторы исследуют гипотезу о том, что фенотип заболевания редко является следствием нарушения в одном гене и предлагают рассматривать заболевания через призму сетевых взаимодействий между различными молекулярными компонентами [33-35].
ВЫВОДЫ
- С формальной и юридической точки зрения диагноз – лишь лист на ветке дерева принятой в текущей момент классификации заболеваний.
- Диагноз не является статичным понятием и меняется по мере появления новых знаний в медицине. Это отражается на постоянной эволюции диагнозов и непрерывном изменении существующих классификаций заболеваний.
- На данный момент времени диагноз несет на себе не столько клиническую нагрузку при принятии решения о ведении пациента, сколько, в большей части, статистическую функцию, включен как важный инструмент в вопросы финансирования здравоохранения, активно используется в организации здравоохранения.
- Диагноз не позволяет решить проблему перехода от куративной (лечебной) модели здравоохранения к профилактической, где требуется работать со здоровым человеком и факторами риска.
- В ряде случае клиницисты остаются неудовлетворенными при использовании подхода, где требуется строго ограничивать клиническую тактику рамками имеющихся диагнозов, продиктованных принятыми классификациями болезней.
- Наиболее ярко противоречия, связанные с диагнозом, встречаются при применении в медицине цифровых технологий.
- Сложности, связанные с присвоением пациенту диагноза в дереве МКБ, связаны с недостаточностью текущего уровня знаний об этиологии и патогенезе заболевания.
- Большую роль в преодолении проблемы, связанной с низким уровнем знаний о заболеваниях, играет симптоматический подход в их терапии.
- Диагноз стал важной вехой в развитии и становлении здравоохранения, но на современном этапе развития цифровых технологий требует переосмысления и поиска иных путей для реализации персонализированного подхода в медицине.
- Появляются подходы, который позволяют по-иному взглянуть на диагностику заболеваний: «омики», фенотипирование пациентов, сетевая медицина.
- Перспективным путем решения сложившейся ситуации является необходимость интеграции цифровых технологий в диагностику, так как противоречия, связанные с диагностикой, наиболее очевидны при применении цифровых технологий в медицине.





































