ВВЕДЕНИЕ
В России, за счет доверия к специалистам, наблюдается увеличение количества обращений пациентов с жалобами на специфический кожный зуд, повторяющееся выдергивание (трихотилломанией) и/или поедание волос (трихофагией) с разных частей тела, ковыряние, расчесывание кожи (психогенная экскориация) в различных участках тела, кусание щек, губ, ногтей, поедание кутикул, кожи на пальцах (онихофагия, дерматодаксия или «волчий укус»). Данные пациенты могут жаловаться на зуд, жжение, боль, выделения и кровотечение. Например, «давлю кожу перед зеркалом»1, «выдавливаю шарик с выделениями и мне становится эмоционально легче», «когда расчесываю до крови себя, становится спокойнее, и получаю какое-то странное удовольствие». Могут жаловаться на то, что симптомы не дают им спать по ночам, и именно поэтому они становятся такими «уставшими» и «лишенными» сна. Состояние зуда, специфического дискомфорта часто усиливается у пациентов перед сном, когда обостряется ощущение «недостаточного дня», «неэффективности», «неудовлетворенности». Некоторые пациенты указывают на то, что их симптомы постоянно присутствуют в их мыслях, и что очень трудно игнорировать симптомы и желание поковырять кожу, присутствует стыд. Другие пациенты (довольно часто) говорят, что они обнаруживают, что ковыряют свою кожу неосознанно, и что, когда они осознают, что ковыряли (или друг или родственник указывает им на это), они уже довольно сильно повредили свою кожу. Затем это приводит к чувству стыда и потере чувства контроля [1, 2], что приводит к избеганию обращений к врачам-дерматологам, косметологам, иммунологам и клиническим психологам. Например, изза страха стигматизации, наличия чрезмерного стыда за свое поведение. Это приводит к росту терапевтических барьеров. Одним из способов повысить доступность лечения для пациентов, страдающих от данного расстройства, могло бы стать проведение лечения в «цифровом», дистанционном формате (телемедицина и телепсихотерапия), не очно. Такое лечение, возможно, могло бы повысить доступность научно обоснованной медицинской помощи для людей, живущих в географически отдаленных районах, а также охватить людей, которые воздерживаются от обращения к врачу [1].
Примечание. В кавычках приведены примеры высказывай о собственном состоянии пациентами с повторяющимся травмирующим поведением, направленным (сфокусированным) на тело (body-focused repetitive behaviors) или расстройством ковыряния кожи
МАТЕРИАЛЫ И МЕТОДЫ
Автор проанализировал 47 зарубежных и отечественных публикаций по теме, для данной статьи были отобраны 13 публикаций.
Автором предложен дистанционный диагностический алгоритм и психологический подход к оценке и начальному лечению психосоциальных стрессоров у данной группы пациентов. Представлена общая тактика лечения и сделан акцент на специфике проведения когнитивно-поведенческой терапии (КПТ).
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Размеры поражений могут варьироваться от нескольких миллиметров до нескольких сантиметров. Может поражаться любая часть тела, но чаще встречаются повреждения на лице и видимых участках кожи (руки, бедра, живот, грудь). Иногда пораженная часть тела может иметь значение (например, грудь и гениталии у пациентов, подвергшихся сексуальному насилию). И иногда доминирующая рука пациента может иметь значение (например, левая сторона тела может быть более активно задействована у правшей, а середина спины может быть обойдена вниманием из-за ее относительной недоступности) [3]. Морфология варьируется от поверхностных эрозий до глубоких изъязвлений и даже изменений лицевых и других структур кожи (рис.1).
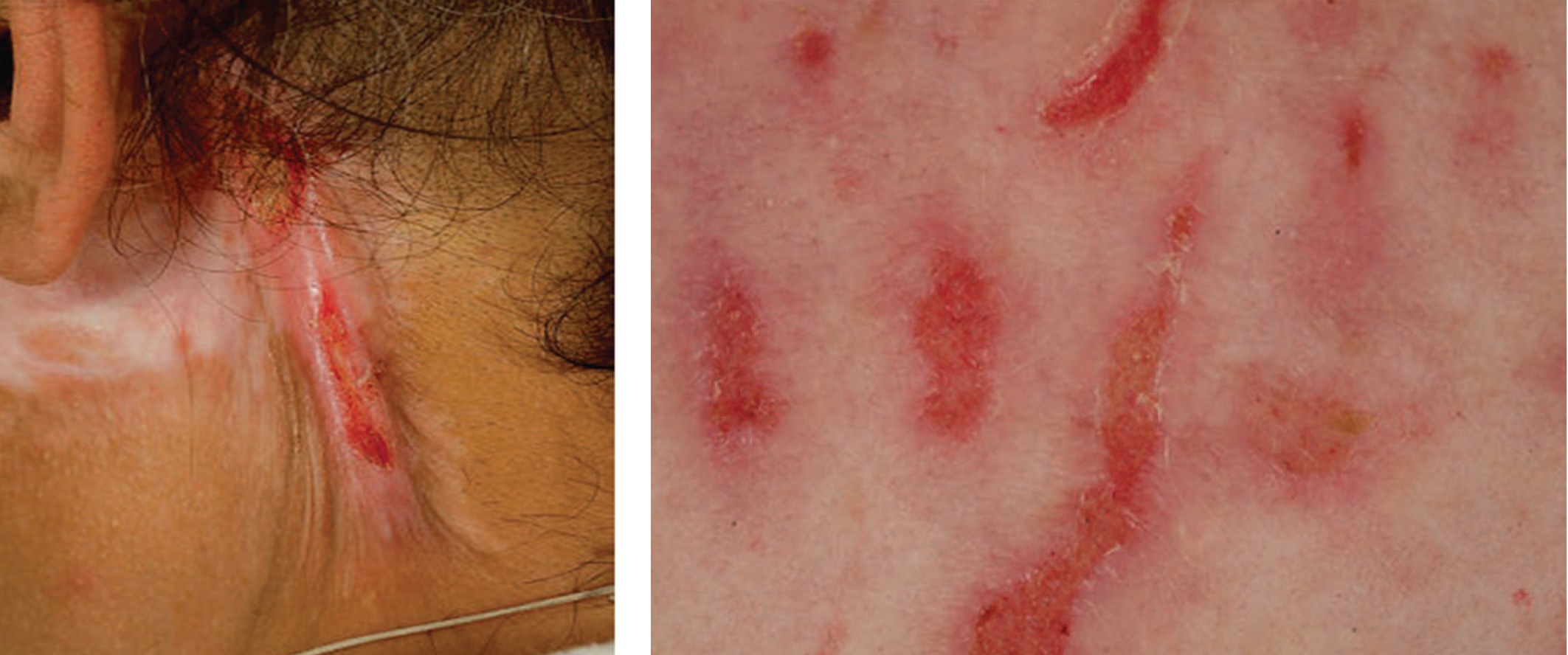
Рис. 1. Клинические проявления повторяющегося травмирующего поведения, направленного (сфокусированного) на тело. А – Рубцы от обширного сдирания кожи; Б – Соскабливание кожи может напоминать линейные разрывы кожи
Fig. 1. Clinical manifestations of repetitive traumatic behavior directed (focused) on the body. A – Scars from extensive skin abrasion; Б – Skin scraping may resemble linear tears in the skin
Можно увидеть рубцы, поствоспалительные изменения или гиперпигментацию, а также все стадии процесса заживления. Характерным признаком может быть повреждение кожных придатков с облысением и потерей потливости. Рубцы могут быть обширными, и пациенты могут обнаружить, что у них сильно изменилась кожа и есть очень четкие видимые различия. Данное поведение приводит к специфическому для пациента удовольствию, которое им трудно сравнить с чем-то, самоуспокоению, собранности («быть внимательной», минимизации «скуки», «возвращению к реальности от мыслей»), что также является индикатором повышенной гипербдительности [1].
В зарубежной психиатрии и клинической психологии эти проявления получили общее название повторяющегося травмирующего поведения, направленного (сфокусированного) на тело (body-focused repetitive behaviors, BFR) или расстройство ковыряния кожи (Skin Picking Disorders) [4]. Данное гетерогенное заболевание сопровождается большим спектром часто рецидивирующих, деструктивных, нефункциональных форм поведения (рис. 2), которые могут быть одиночными или смешанными (multiple BFRR [2]). Часто они предназначены для «удаления чего-то» и/или «избавления от …», являются индикатором сбоя эмоциональной регуляции у пациента («интенсивные эмоции», «страсти», «совершила ошибку), а также присутствия режима высокой придирчивости к себе («нужно быть хорошей», «нравиться», «ответственной», «нормальной»), пунитивности, самопожертвования (не говорю, не выражаю), поиска точки опоры («дает мне связь с реальностью»). Выступает маркером «эмоциональной затопленности» или «сгорания» [1, 5-7].
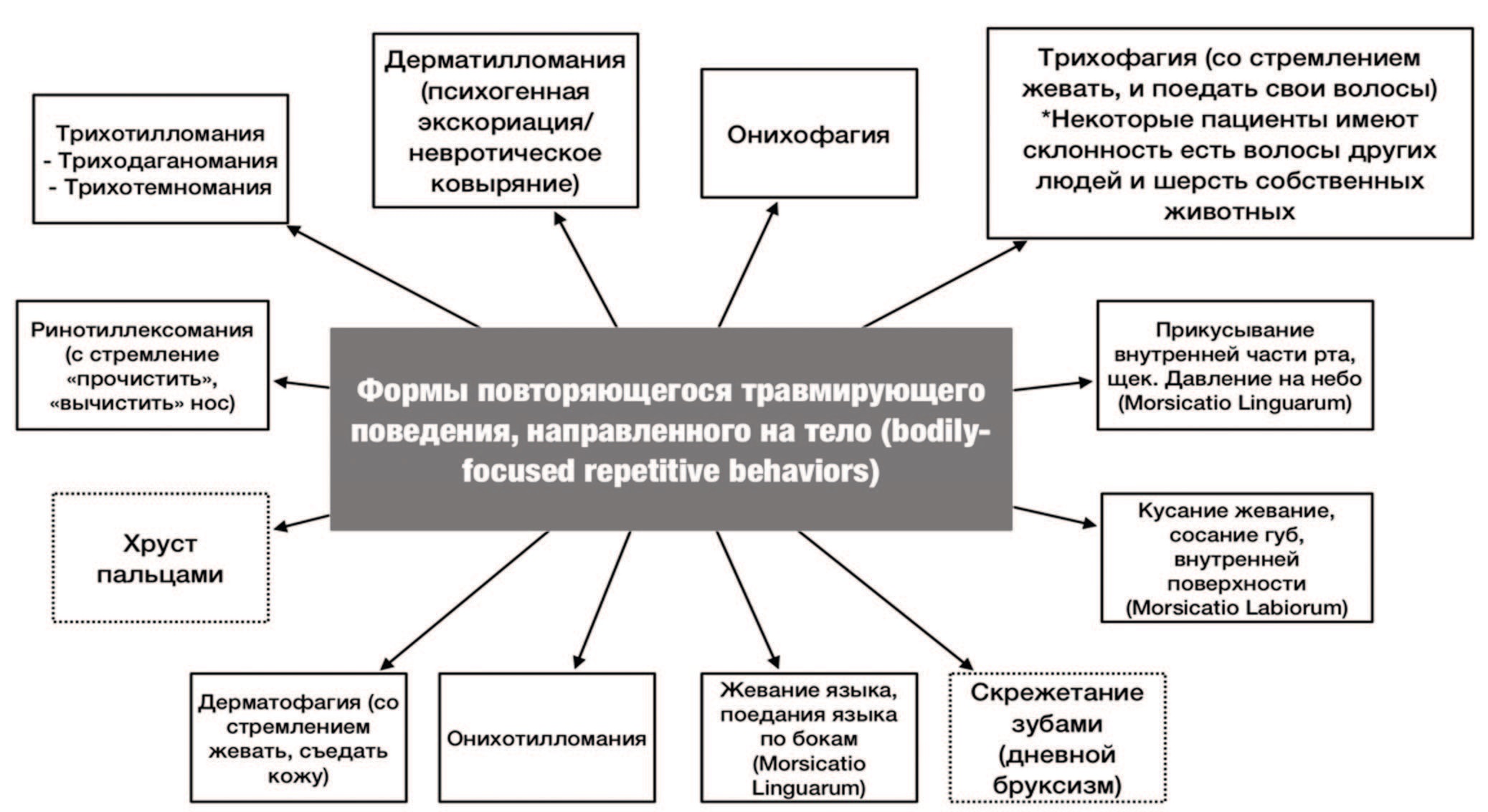
Рис. 2. Спектр форм повторяющегося травмирующего поведения направленного на тело
Fig. 2. The spectrum of forms of repetitive traumatic behavior directed at the body
Повторяющиеся формы травмирующего поведения, сфокусированные на теле, часто характеризуются:
- Чувством напряжения, беспокойства или скуки перед совершением поведения. Например, вид или ощущение предпочтительного типа волос или несовершенства («неровность») вызывает эпизоды данного поведения;
- Наличием специфической сенсорно-тактильной чувствительности у пациента (склонность к высокой тактильной стимуляции), при котором сорванные или вырванные кусочки волос, кожи и ногтей подвергаются манипуляциям (например, перекатываются между пальцами, гладятся по губам) или проглатываются (нюхаются). Стоит отметить, что у некоторых пациентов присутствует опыт ПАВ, постоянный поиск впечатлений;
- Присутствует склонность к поиску интенсивных сенсорных впечатлений, например, просмотр фильмов со специфическим содержанием;
- Часто данное поведение пациенты оберегают, защищают, скрывают, пробуют маскировать одеждой и косметическими средствами;
- Высокими проявлениями жестких стандартов по отношению к себе и другим людям, стыда, перфекционизма и алекситимии (отсутствие эмоциональной ясности). Часто сосредотачиваются на определенных типах дефектов кожи (неровности, выпуклости и др.);
- Удовлетворением или облегчением во время поведения и последующим чувством раскаяния или вины. Подобные акты приводят к пагубным последствиям, таким как проплешины, язвы, раны, инфекции в пораженных областях, переживания стыда и психосоциальные нарушения (спектр избегающего, перестраховочного косметического поведения).
- Присутствует нечувствительность к боли. Повторяющееся травмирующее поведение, направленное на тело, рассматривается как часть континуума обсессивно-компульсивного спектра расстройств (по DSM-V) [7], а также похоже на тик и может быть частью спектра тиковых расстройств. Оба действия являются частично произвольными, демонстрируют сходные триггерные поведенческие профили у пациента, приносят облегчение от ощущений и включают сенсорную стимуляцию. При обоих расстройствах наблюдается сенсомоторная активация и аналогичные профили метакогнитивных триггеров оценки ситуации [1].
Однако при повторяющемся травмирующем поведении, направленном (сфокусированного) на тело, присутствует проблема многослойности триггера и выявление «корневого» триггера. То, что зарождается как триггер, может превратиться в симптом, и наоборот.
Следует учитывать:
- Триггеры могут проявляться очень медленно;
- Существуют опасные и непредсказуемые триггеры (например, провоцирующие люди, «незнакомые люди»);
- Триггеры могут быть непосредственными и предсказуемыми;
- Триггеры меняются;
- Серьезные триггеры – это стрессы, связанные с работой, учебой, смерть или болезнь значимого человека, обязательства, которые необходимо выполнять в сжатые сроки, напряженные личные отношения, переезд, вступление в брак, повышение, рождение ребенка, общественная жизнь.
Любые попытки обуздать желание не ковырять, расчесывать могут привести у пациента к усилению психологического напряжения, спровоцировав компульсивный акт. Синдром компульсивного сдирания кожи – это повторяющееся, иногда «ритуальное» поведение, возникающее через регулярные промежутки времени в течение дня в течение длительного периода времени. Пациенты чувствуют побуждение действовать и находят облегчение в этой деятельности. Попытки контролировать это желание приводят к росту дискомфорта [2].
Импульсивное поведение (в психодерматологии [6]) состоит из изолированных или повторяющихся актов неконтролируемого стремления манипулировать (феномен «что-то делать», «что-то поправить») кожей, иногда без навязчивого компонента, и быстрого, но непродолжительного облегчения. Контролируемое осознание своего поведения может варьироваться, но пациенты могут заниматься этим типом травматизации в диссоциативных состояниях [5], когда впоследствии у них может не быть полного осознания или воспоминаний о своем поведении. Также могут быть обнаружены другие факторы, такие как злоупотребление психоактивными веществами, рискованное поведение и расстройства пищевого поведения. Импульсивные формы расстройства с повреждением кожи можно назвать «несуицидальным самоповреждением», когда нет сознательного суицидального намерения. Это может включать в себя укусы, порезы, царапины, удары и ожоги. Однако «умеренные» и «тяжелые» формы могут быть связаны с суицидальными мыслями и суицидальными попытками. Импульсивная форма этого состояния может не подпадать под категорию обсессивнокомпульсивного расстройства (ОКР) и может возникать в контексте расстройств личности, например, эмоционально неустойчивого расстройства личности. Классификация DSM-5 относит самоиндуцированные дерматозы к диагностической группе, называемой: «Обсессивно-компульсивные и связанные с ними расстройства». В рамках этой системы классификации импульсивная форма расстройства собирания кожи отделена от компульсивной формы.
Следует отметить, что повторяющееся травмирующее поведение, направленное на тело, немного отличается от ОКР тем, что когнитивный (мыслительный) компонент редко предшествует ему, но вместо этого может предшествовать сенсорным переживаниям (ощущение дискомфорта, зуда, стянутости). Эпизоды часто носят идиосинкразический характер и следуют определенной поведенческой последовательности. Например, одна из наших пациенток вырывала себе волосы, когда ждала кого-то или «чувствовала, что тратит время по выходным впустую». Она смогла определить разочарование и нетерпение как доминирующие эмоции, присутствующие во время данного травмирующего поведения, и определить триггерные дисфунциональные мысли, такие как «Я недостаточно быстро делаю» и «Я плохо справляюсь». Эти мысли увеличивали уровень ее напряжения и провоцировали травмирующее поведение, направленное на тело [1].
Специфика дистанционного психологического обследования пациентов
На рис. 3 нами представлен диагностический алгоритм психологического обследования.
Мы предлагаем три вопроса, которые помогают специалисту дистанционно правильно классифицировать дисфункциональное поведение, приводящее к повреждению кожи:
- Отрицается ли пациентом поведение, ответственное за соматический ущерб, или оно держится «в секрете», утаивается, скрывается?
- Если ответ на первый вопрос положительный: существуют ли какие-либо внешние осознаваемые провоцирующие стимулы?
- Если ответ на первый вопрос отрицательный, то является ли поведение компульсивным или импульсивным?
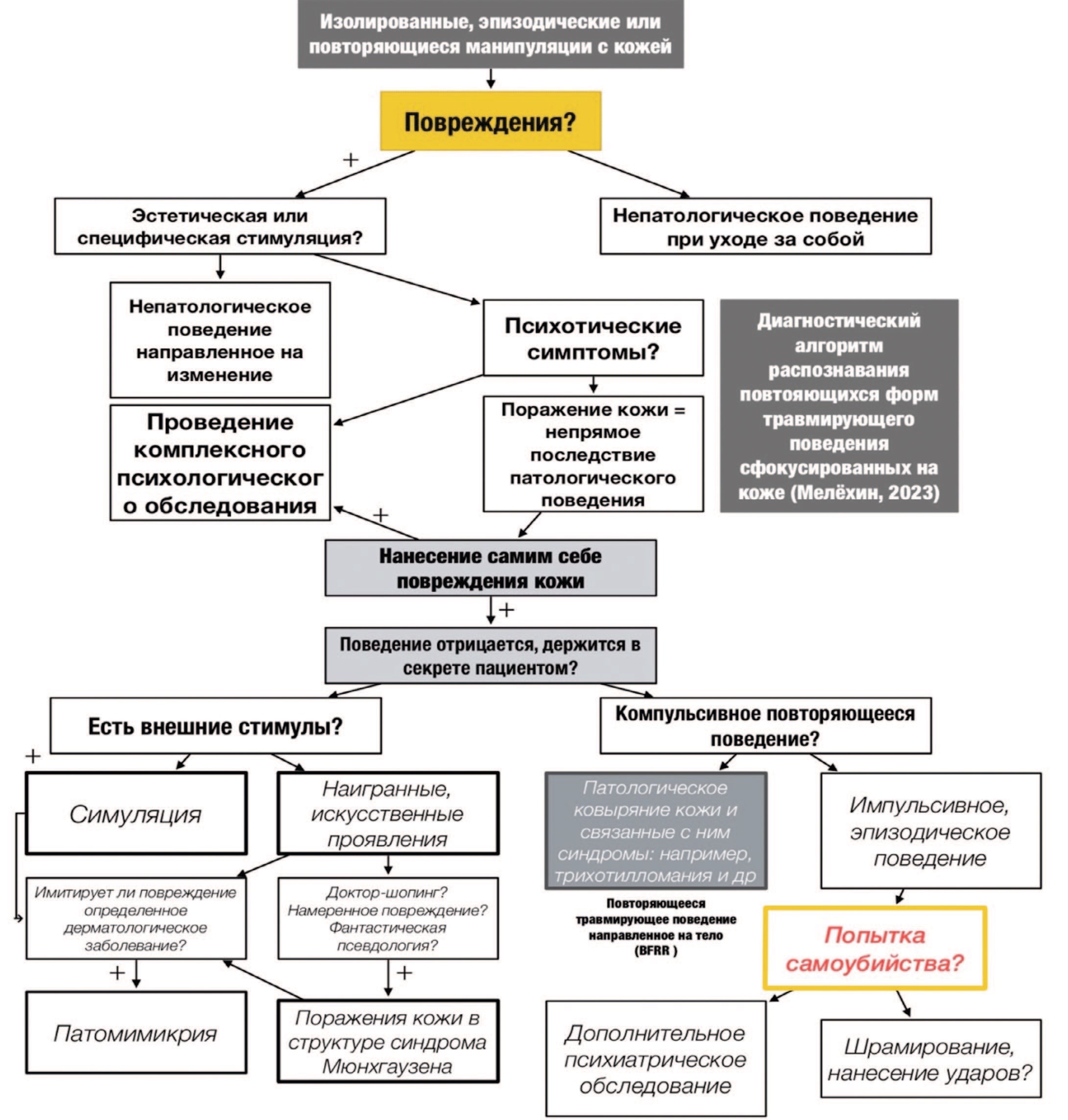
Рис. 3. Диагностический алгоритм распознавания повторяющегося травмирующего поведения, направленного (сфокусированного) на тело или расстройства ковыряния кожи
Fig. 3. Diagnostic algorithm for recognizing body-focused repetitive traumatic behavior or skin picking disorder
Оценка психосоциальных факторов (рис. 4), таких как стрессовые жизненные события и психологические травмы, важна, поскольку было доказано, что эти факторы оказывают прямое влияние на барьерную функцию кожи и иммунные реакции. Простое лечение кожных поражений не устраняет психологических страданий.
Существует множество шкал, которые могут быть специфичными для оценки данного расстройства (специфика стресса, воздействия на кожу), например, Generic BFRB Scale-8 и Skin Picking Scale [9], Massachusetts General Hospital Hairpulling Scale (MGH-HS). Мы предлагаем применять следующий диагностический алгоритм (рис. 5):
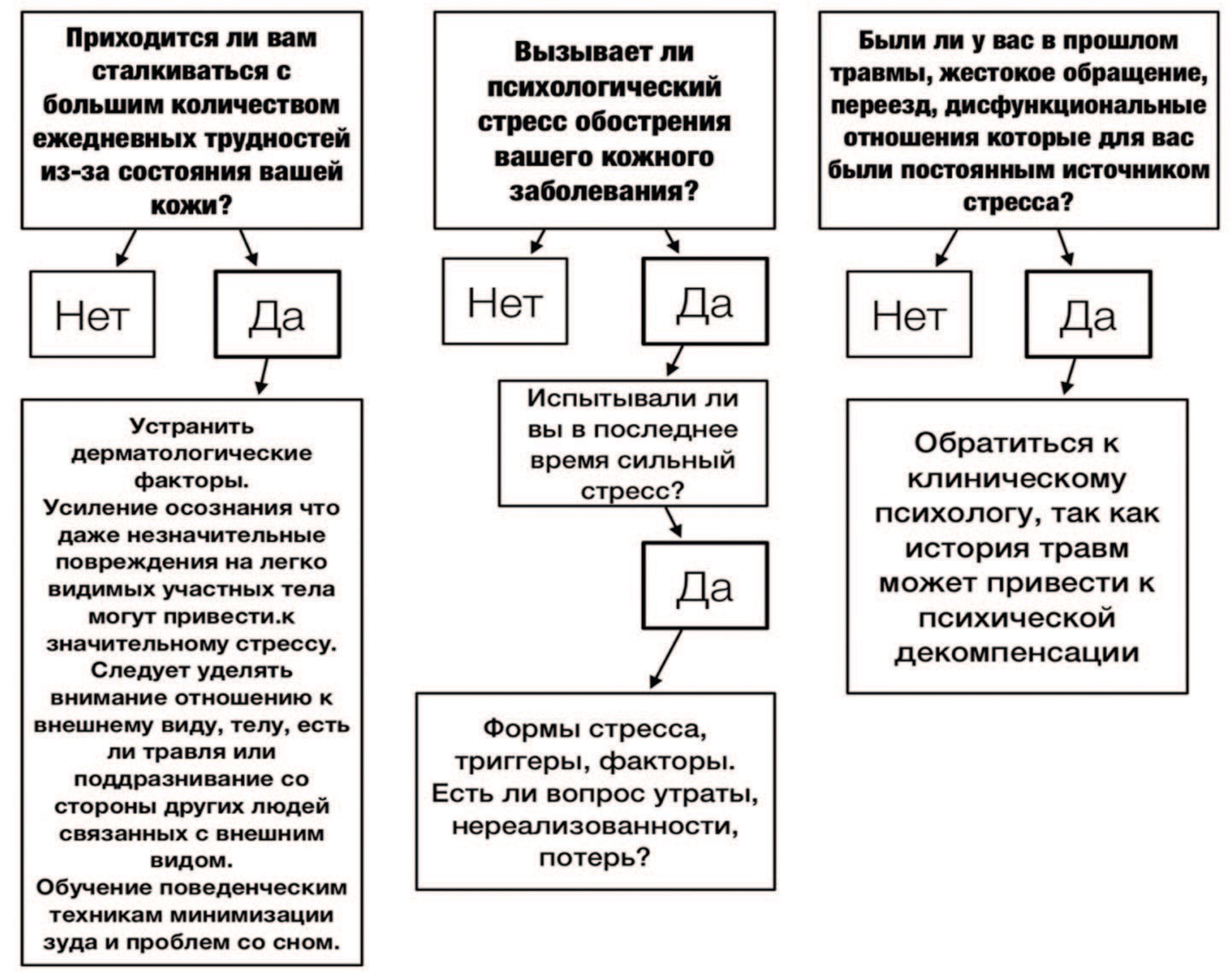
Рис. 4. Психологический подход к оценке и начальному лечению психосоциальных стрессоров у пациентов в дерматологической практике с применением телемедицины
Fig. 4. A psychological approach to the assessment and initial treatment of psychosocial stressors in patients in dermatology practice using telemedicine
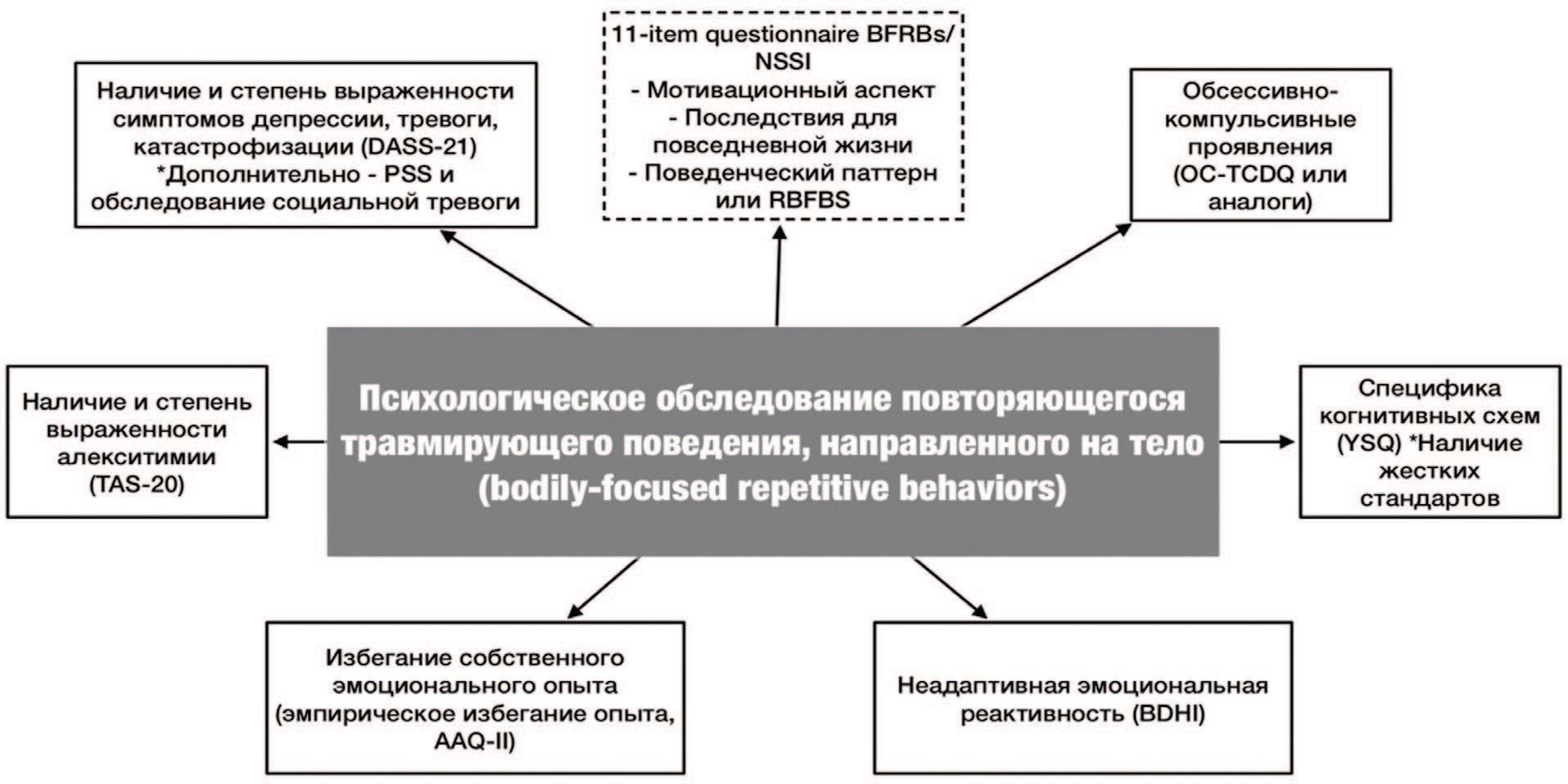
Рис. 5. Специфика психологического обследования (очного и дистанционного) пациента с повторяющимся травмирующим поведением, направленным на тело. Примечание: дополнительно можно применять Massachusetts General Hospital Hair-Pulling Scale (MGH-HPS), National Institute of Mental Health Trichotillomania Impairment Scale (NIMH-TIS)
Fig. 5. Specifics of psychological examination (face-to-face and remote) of a patient with repetitive traumatic behavior aimed at the body. Note: You can additionally use the Massachusetts General Hospital Hair-Pulling Scale (MGH-HPS), National Institute of Mental Health Trichotillomania Impairment Scale (NIMH-TIS)
Говоря про особенности коммуникации с данной группой пациентов, стоит отметить, что неосведомленность пациентов о психологических причинах, ответственных за их симптомы, может стать проблемой при их ведении. Упрощенное обсуждение стрессовых реакций кожи и активации кожных нервов было бы хорошей отправной точкой для того, чтобы заставить пациента рассмотреть системный, клинико-психологический подход к лечению. Рекомендуется четкое заявление о сложности, а не о трудностях, с которыми сталкивается пациент. Также может быть полезным объяснить, что, хотя фактическая причина их симптомов до конца не ясна, существуют когнитивно-поведенческие стратегии, которые могут быть использованы и которые могут изменить способ обработки кожей и мозгом поступающих сигналов. Как и при всех психодерматологических состояниях, с пациентами следует обращаться неконфронтационно. Вряд ли будет полезно, если пациентам скажут просто прекратить вредное для кожи поведение, поскольку они часто уже пытались сопротивляться этим порывам. Членам семьи следует советовать не пытаться прекратить данное поведение, если пациент и семья не пришли к соглашению по этому поводу.
Тактика дистанционного психотерапевтического лечения
При составлении тактики лечения следует учитывать два фактора:
- Лечить кожу и психологические заболевания, сопутствующие психологические проблемы, одновременно.
- Лечить психиатрический и психологический компонент данного расстройства нефармакологическими и фармакологическими подходами одновременно, где это уместно и приемлемо пациенту, поскольку комбинация может привести к более эффективному лечению.
Лечение основывается на степени тяжести симптомов. Например, если возникает зуд, могут быть полезны препараты, содержащие ментол, смягчающие средства или 5%-ный доксепиновый крем. Прохладные компрессы могут быть полезны для удаления корки и успокоения кожи. Также могут быть предложены смягчающие средства (следует учитывать предпочтения пациента) с антисептиками или без них для улучшения увлажнения и, таким образом, уменьшения ощущения зуда. Здесь следует отметить, что принятие «позитивного подхода» к решению проблем с кожей чрезвычайно помогает, поскольку пациенты неизменно расстраиваются, если упускается из виду кожный компонент их состояния. Местные/интраоперационные стероиды/тейп для устранения воспалительного компонента существующих поражений могут использоваться в качестве дополнения при хронических или незаживающих поражениях. Комбинации антибиотиков и глюкокортикоидов также могут применяться в уменьшающейся дозе в течение нескольких дней или недель [2].
Обсессивно-компульсивные симптомы, наблюдаемые при расстройствах, связанных с расчесыванием кожи, были связаны с нервными путями, опосредованными серотонином. Антидепрессанты, избирательно блокирующие поглощение серотонина (СИОЗС), могут быть полезны пациентам с этой проблемой. Обычно используемые СИОЗС включают Циталопрам, Сертралин и Флуоксетин. Миртазапин, норадренергический и специфический серотонинергический антидепрессант, используется в основном при лечении депрессии и обладает анксиолитическим и седативным действием. Миртазапин занимает такое место на терапевтической лестнице, где либо пациент не переносит СИОЗС, либо ключевым признаком заболевания является бессонница. Могут быть использованы антидепрессанты, например, доксепин – обычно используемый при этом заболевании трициклический препарат, обладающий мощной антигистаминной активностью [6, 7].
Нейролептики «второго» и «третьего» поколений, такие как рисперидон, оланзапин и арипипразол, иногда используются при тяжелом обсессивно-компульсивном расстройстве, связанном с нанесением себе повреждений кожи, под наблюдением врача-психиатра. Противосудорожные препараты, такие как литий, карбамазепин, вальпроат и другие, обычно используются при биполярном расстройстве в психиатрии. Они могут быть полезны при определенных состояниях, связанных с нанесенными самому себе повреждениями кожи, когда поведение вызвано быстрой сменой настроения, но потребуется также участие врача-психиатра. Налтрексон, обычно применяемый при опиоидной токсичности, может быть полезен при кожных заболеваниях, связанных с сильным зудом. Бензодиазепины могут очень редко применяться у пациентов с тревожностью, но побочные эффекты и зависимость означают, что эти препараты часто используются только в качестве «последнего» или крайнего средства или в особых обстоятельствах (обычно при проблемах с зависимостью). Топирамат применялся с эпизодическим успехом [7]. В то время как в некоторых обзорах для лечения данного расстройства рекомендуются селективные ингибиторы обратного захвата серотонина (СИОЗС) или N-ацетилцистеин, ни один из препаратов не был одобрен управлением по контролю за продуктами и лекарствами (FDA) [2].
В связи с этим, за последние несколько лет «золотым стандартом» психотерапевтического лечения повторяющегося травмирующего поведения, направленного на тело, является когнитивно-поведенческая терапия (КПТ). Она, в свою очередь, основывается на комплексной поведенческой модели (A Comprehensive Model for Behavioral Treatment, ComB, Mansueto, Stemberger, 1997), модели дисрегуляции эмоций (Shusterman et al., 2009) и модели изменений в регуляции восприятия стимулов (Stimulus regulation model, Penzel, 2002) [10]. Активно внедряются дистанционные протоколы (Internet-delivered acceptancebased behavior therapy for trichotillomania and skin-picking disorder, Mia Asplund, Fabian Lenhard, 2022).
Общей целью КПТ при данном расстройстве является уменьшение повышенной сенсомоторной активности, повышение гибкости перфекционистских убеждений по отношения к себе, другим людям, и лежащего в их основе стиля чрезмерного планирования действий.
Целью дистанционной КПТ является минимизация телесного дистресса за счет стабилизации эмоциональной регуляции пациента.
Протокол включает в себя от 8 до 10 сессий, 1 раз в неделю, по 60 минут. Перед и в конце психотерапии проводится психологическое обследование пациента. Психотерапевтическое лечение состоит из 10-недельной программы, проводимой на зашифрованной онлайн-платформе с двухфакторной аутентификацией (также это может быть skype). Курс разделен на 10 модулей (глав), и пациентам предложено посвятить каждому модулю по одной неделе. Программа в целом соответствует той же схеме лечения, что терапия принятия и ответственности при трихоттиломании (ACT-enhanced Behavior Therapy for TrichotillomaniaWoods,Twohig, 2008). Это руководство по лечению включает в себя как «традиционные» поведенческие методы изменения привычек (например, самоконтроль ощущений, контроль стимулов, техника «несовместимое поведение»), так и более поздние интервенции, основанные на терапии принятия и ответственности (например, обучение пациентов концепции «контроля проблемы, а не решения», «принятие побуждений», усиление осознанности). Пациентам предлагается текст самопомощи, который занимает около 252 страниц и содержит описания компонентов лечения и способов их применения в повседневной жизни с помощью подробных объяснений, тематических примеров, метафор и практических упражнений. Одним из основных направлений данной программы была техника «принятия позыва» или «принятие импульса», т.е. мы заранее проинструктировали пациентов вызвать зуд, дискомфорт, а когда он проявился, действовать по алгоритму осознанности и охотно относиться к этому побуждению, не пытаться избавиться от него до тех пор, пока оно присутствует. Предполагается, что, активно практикуя принятие позыва, пациенты будут лучше подготовлены к тому, чтобы воздерживаться от щипания за кожу или выдергивания волос, когда позыв неожиданно появляется в повседневной жизни. Наконец, поскольку предыдущие исследования показали высокую частоту рецидивов у данной группы пациентов, мы также предложили 4 бустерных модуля через 1, 3, 6 и 12 месяцев после окончания лечения.
«Классическая» тактика КПТ первоначально делает акцент на изменение (погашение) поведенческих привычек (Habit Reversal Training [11]). Оно включает в себя несколько этапов: осознание (повышение осведомленности), поведенческое снижение гипермобилизации, обучение гибким поведенческим реакциям на случай непредвиденных обстоятельств (контроль стимулов с метафорой «лежачего полицейского») и позитивное подкрепление — и является ключевым элементом отработки конкурентной антагонистической реакции (обучение замене нежелательного поведения несовместимой реакцией, такой как сжать руки в кулаки, намазать кремом руки). Также делается акцент на принятие позывов к выдергиванию, кусанию без негативных оценок (ярлыков). Данная тактика эффективна на начальных этапах при трихотилломании, ковырянии кожи и грызении ногтей.
В основе данного подхода лежит ABC-модель изменения привычек при расчесывании кожи (A– B–C Model of Habit Reversal for Skin Picking) [10]:
- А – регуляция аффекта и эмоций
- В – поведенческая зависимость
- С – когнитивная гибкость и контроль
На основе комплексной поведенческой модели (ComМ, Mansueto, Stemberger, 1997) исследуются мультимодальные триггеры и фасилитаторы-ингибиторы, предшествующие выполнению привычек, усиливающих последствия на повседневное функционирование. Пациенты сообщают, что желание ковырять, тянуть или кусать возникает чаще при определенных условиях, и что различные внешние или внутренние сигналы вызывают это поведение:
- Внешние триггеры для эпизодов включают инструменты (например, расческу, пинцет) и обстановку (например, спальню).
- Сенсорные триггеры включают в себя физические ощущения, такие как ощущение грубых волос между пальцами, текстура твердого струпья или грубый край заусеницы.
- Двигательные триггеры относятся к такому поведению, как вождение автомобиля или разговор по телефону.
- Когнитивные и метакогнитивные триггеры – это мысли или убеждения, которые провоцируют желание тянуть, кусать или ковырять (например, «Почему у меня такие густые брови?» и «Я никогда не смогу перестать грызть ногти, так зачем пытаться»).
- Аффективные триггеры – разочарование, депрессия, скука, тревога или напряжение.
- Эмоции могут непосредственно спровоцировать эпизод травмирования тела. Альтернативно, побуждение участвовать в поведении может быть вызвано внешним сигналом или сигналом окружающей среды, а усилие контролировать побуждение (т.е. не ковырять, кусать или тянуть) может спровоцировать дальнейшие сложные эмоции, создавая порочный круг эмоций и травмирующего поведения.
- Фасилитаторы и ингибиторы – это объекты, места, люди, мысли и эмоции, которые, соответственно, поощряют или препятствуют эпизоду травмирования тела. Например, наличие зеркала, экрана телефона.
Как только у пациента возникает эпизод травматизации тела, положительное и отрицательное подкрепление увеличивают вероятность продолжения вытягивания, кусания или ковыряния. Удовольствие или облегчение сразу после этого поведения обеспечивают сенсорное положительное подкрепление. Удовлетворение и чувство достижения, полученные от удаления определенного типа волос (например, кудрявых, секущихся, неправильного цвета), кожи (например, грубой или покрытой струпьями) или ногтей (например, сломанных, грубых, слишком длинных), обеспечивают аффективное и когнитивное подкрепление. Удовольствие или удовлетворение, которые следуют за выдернутым волосом или выковыриванием струпа или ногтя, также могут вызвать облегчение от негативных эмоций. Облегчение является мощным негативным подкреплением, и травмирование тела может постоянно использоваться для сдерживания негативных эмоций у пациента.
В ходе психотерапии выделяются ситуации с «высоким» риском возникновения травмирующего поведения, направленного на тело, включают действия и контексты, в которых пациент чувствует осуждение, стеснение, разочарование или неудовлетворенность, в то время как ситуации с «низким» риском выявляют существующие сильные стороны для перехода в ситуации с «высоким» риском, чтобы предотвратить возникновение поведения. Следует делать акцент на понимание различий в том, как сам пациент оценивает ситуации «высокого» и «низкого» риска и гибко, в плане реакций, подходит к ним [12].
Нами на рис. 6 показано, что тактика психотерапевтического лечения носит мультимодальный характер. «Классический» протокол КПТ является недостаточным методом лечения, т.к. не в состоянии помочь пациенту справиться с внутренними переживаниями, такими как эмоции и эмоциональная дисрегуляция. Учитывая когнитивно-психофизиологическую модель лечения травмирующего поведения, направленного на тело (cognitive psychophysiological treatment model, CoPs, Roberts, O’Connor, 2015 [8]), делается акцент на метакогнитивные особенности восприятия ситуации, регуляции импульсивности, дезадаптивном перфекционизме, которые часто вызывают напряжение и негативные эмоции, с которыми пациенту трудно совладать.
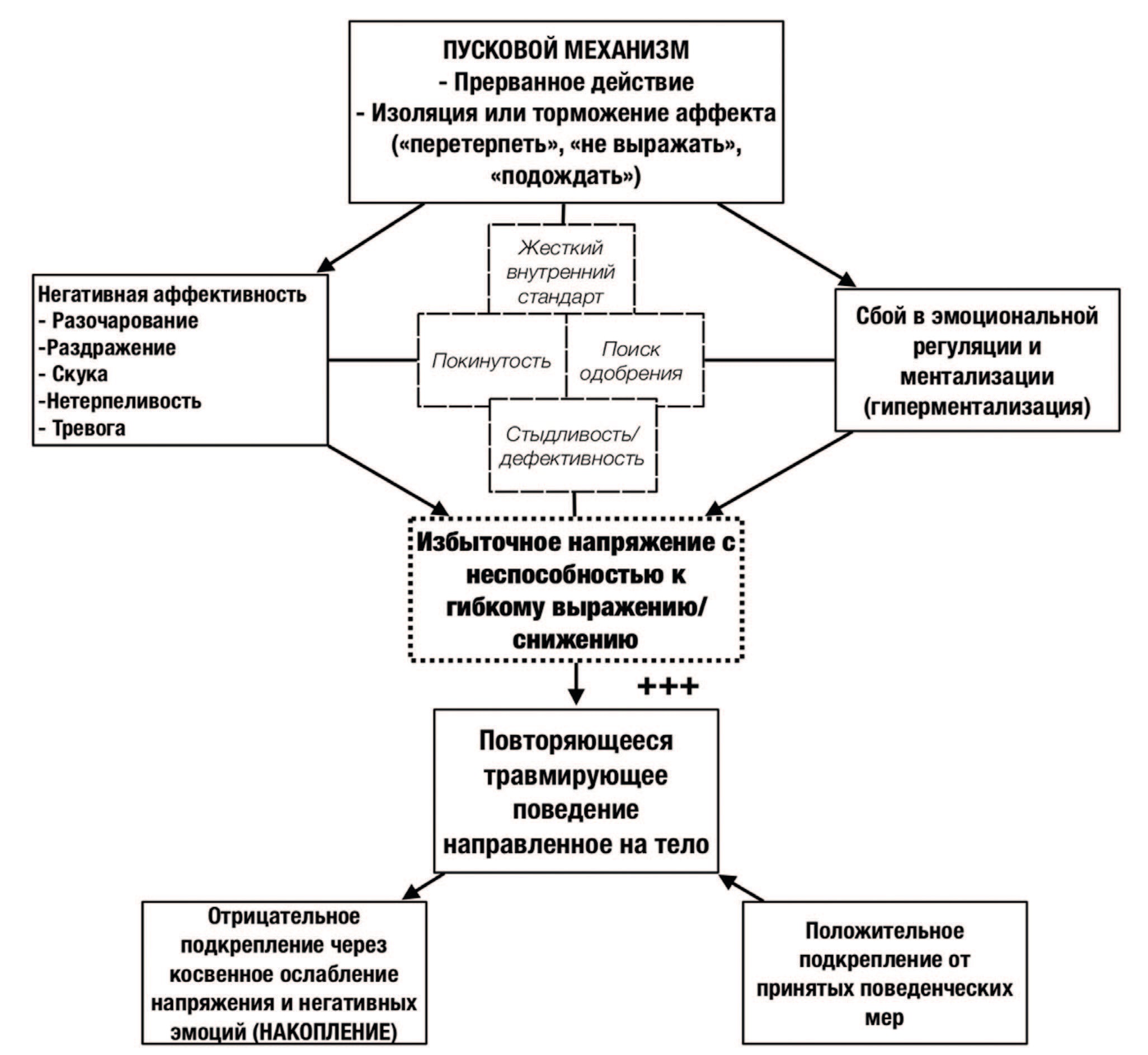
Рис. 6. Специфика проведения очной и дистанционной когнитивно-поведенческой терапии повторяющегося травмирующего поведения направленного на тело
Fig. 6. Specifics of conducting face-to-face and remote cognitive-behavioral therapy for repetitive traumatic behavior aimed at the body
Следует учитывать, что неадаптивное поведение, ориентированное на тело, может использоваться для предотвращения или изменения неприятных психологических переживаний, таких как болезненные мысли, эмоции или побуждения. Использование неадаптивного поведения для избегания сложных личных событий является основной мишенью, известной как эмпирическое избегание (см. тактику обследования выше), которое следует минимизировать в ходе психотерапии с акцентом на пересмотр когнитивных схем (жесткий внутренний стандарт, поиск одобрения, покинутость, стыдливость, дефектность) и личных ценностей.
ВЫВОДЫ
Имеющиеся исследования показывают, что КПТ оказывает наибольшее влияние на травмирующее поведение, направленное на тело, по сравнению с кломипрамином и селективными ингибиторами обратного захвата серотонина. Ряд пациентов демонстрируют значительное улучшение после лечения, но только 35-40% сохраняют результаты при длительном наблюдении (в среднем, 3,9 года спустя). Таким образом КПТ обладает потенциалом для эффективного лечения данного расстройства, но для улучшения поддержания эффекта требуются дополнения или изменения в протоколах с большим акцентом на специфику повышения навыков эмоциональной регуляции и персонификацию под каждую форму данного расстройства.
Прогноз зависит от нескольких факторов. Возможно, потребуется обратить внимание на предрасполагающие факторы, например, тревогу, депрессию, зависимость от ПАВ и другие, сопутствующие психические заболевания. Возможно, потребуется устранить иные провоцирующие факторы, такие как стрессовые жизненные события. Сообщается, что средняя продолжительность болезни составляет около 5-8 лет с рецидивами и ремиссиями, которые происходят параллельно стрессовым ситуациям [12, 13].





































